Скрининг первого триместра беременности — что нужно знать о нормах и результатах

Скрининг первого триместра беременности — что нужно знать о нормах и результатах
Скрининг первого триместра беременности — что нужно знать о нормах и результатах
Пpaктически каждая беременная женщина что-то слышала о скрининге первого триместра беременности (пренатальный скрининг). Но часто даже те, кто его уже прошел, не знают, для чего конкретно его назначают.
А будущим мамам, которым это еще предстоит, это словосочетание вообще иногда кажется пугающим. А пугает оно лишь от того, что женщина не знает, как это делается, как тpaктовать потом полученные результаты, зачем это нужно врачу. На эти на многие другие вопросы, касающиеся данной темы, вы найдете ответы в этой статье.
Итак, не раз приходилось сталкиваться с тем, что женщина, услышав непонятное и незнакомое слово скрининг, начинала рисовать в своей голове ужасные картины, которые пугали ее, вызывая у нее желание, отказаться от проведения данной процедуры. Поэтому, первое, что мы расскажем вам, что же означает слово «скрининг».
Скрининг (англ. screening — сортировка) – это различные методы исследования, которые ввиду своей простоты, безопасности и доступности, могут применяться массово у больших групп лиц, для выявления ряда признаков. Пренатальный, означает, дородовый. Таким образом, можно дать следующее определение понятию «пренатальный скрининг».
Скрининг первого триместра беременности – это комплекс диагностических исследований, применяемых у беременных женщин на определенном сроке беременности, для выявления грубых пороков развития плода, а также наличия или отсутствия косвенных признаков патологий развития плода или генетических аномалий.
Допустимый срок для проведения скрининга 1 триместра – это 11 недель – 13 недель и 6 дней (см. калькулятор расчета срока беременности по неделям). Ранее или позднее скрининг не проводится, так как в таком случае полученные результаты не будут информативными и достоверными. Наиболее оптимальным сроком считается 11-13 акушерских недель беременности.
Кто направляется на скрининг первого триместра беременности?
Согласно приказу №457 Министерства здравоохранения Российской Федерации от 2000 года, пренатальный скрининг рекомендуется проводить всем женщинам. Отказаться от него женщина может, никто насильно ее не поведет на эти исследования, но делать это крайне опрометчиво и говорит лишь о неграмотности женщины и халатном отношении к себе и прежде всего к своему ребенку.
Группы риска, которым пренатальный скрининг должен проводиться в обязательном порядке:
- Женщины, чей возраст 35 лет и более.
- Наличие угрозы прерывания беременности на ранних сроках.
- Самопроизвольный (е) выкидыш(и) в анамнезе.
- Замершая(ие) или регрессирующая(и е) беременность(и) в анамнезе.
- Наличие профессиональных вредностей.
- Ранее диагностированны е хромосомные аномалии и (или) пороки развития у плода по результатам скрининга в прошлые беременности, либо наличие рожденных детей с такими аномалиями.
- Женщины, перенесшие инфекционное заболевание на ранних сроках беременности.
- Женщины, принимавшие лекарственные препараты, запрещенные к приему беременным, на ранних сроках беременности.
- Наличие алкоголизма, наркомании.
- Наследственные заболевания в семье у женщины или в семье отца ребенка.
- Близкородственна я связь между матерью и отцом ребенка.
Пренатальный скрининг на сроке 11-13 недель беременности, состоит из двух методов исследования – это УЗИ скрининг 1 триместра и биохимический скрининг.
Ультразвуковое исследование в рамках скрининга
Подготовка к исследованию: Если УЗИ проводится трaнcвaгинально (датчик вводится во влагалище), то особой подготовки не требуется. Если УЗИ проводится трaнcабдоминальн о (датчик контактирует с передней брюшной стенкой), то исследование проводится с полным мочевым пузырем. Для этого рекомендуется за 3-4 часа до него не мочиться, либо за полтора часа до исследования выпить 500-600 мл воды без газа.
Необходимые условия для получения достоверных данных УЗИ . Согласно нормам скрининг первого триместра в виде УЗИ проводится:
- Не ранее, чем в 11 акушерских недель и не позже 13 недель и 6 дней.
- КТР (копчико-теменно й размер) плода не меньше 45 мм.
- Положение ребенка должно позволять врачу адекватно провести все измерения, в ином случае, необходимо покашлять, подвигаться, походить некоторое время, чтобы плод изменил свое положение.
В результате УЗИ исследуются следующие показатели:
Зачем нужен и когда проводится первый, второй и третий скрининг при беременности
Скрининг при беременности — это целый комплекс исследований, позволяющий родителям и врачам получить максимально полную информацию о здоровье еще не рожденного малыша. Скрининг позволяет выявить многие врожденные заболевания и физические хаpaктеристики. Как и когда проводится скрининг при беременности, зачем он нужен и какие обследования включает?
Что собой представляет скрининг при беременности и зачем он проводится
Скрининг при беременности — это комплекс обследований, в который входят УЗИ и биохимический анализ венозной крови на гормоны. Как правило, скрининг проводят трижды — в первом, втором и третьем триместре.
В нашей стране обязательным является лишь плановое УЗИ-обследование беременных женщин. Полный скрининг считается дополнительным исследованием, которое обычно проводится по желанию будущей мамы. Но иногда врач настойчиво рекомендует пройти именно полное обследование. Если вам дали направление на полный скрининг, не паникуйте — это вовсе не означает, что врач подозревает какую-то патологию. Просто в некоторых ситуациях риск их развития статистически выше, и врачу необходимо знать о возможных опасностях для правильного ведения беременности. Скрининг при беременности обычно назначают:
- беременным старше 35 лет, а также в том случае, если возраст отца превышает 40 лет;
- при наличии генетических патологий у члeнов семьи;
- при наличии в прошлом замершей беременности, выкидышей или преждевременных родов;
- беременным, которые перенесли в первом триместре какое-либо инфекционное заболевание;
- женщинам, вынужденным принимать лекарства, которые могут быть опасными для плода и влиять на развитие беременности;
- женщинам, работающим на вредных производствах и/или тем, у кого есть вредные привычки.
Раннее обнаружение патологий имеет очень большое значение. Это дает возможность приступить к лечению генетических заболеваний как можно раньше и если не полностью вылечить их, то хотя бы максимально купировать симптомы. Если при обследовании врач замечает какие-либо отклонения, беременность контролируется особенно тщательно, что дает возможность предупредить развитие осложнений или преждевременные роды. Если же обнаруженные патологии окажутся слишком тяжелыми и несовместимыми с жизнью, врач направит пациентку на прерывание беременности по медицинским показаниям.
Скрининг при беременности безвреден как для мамы, так и для малыша. Это довольно точное исследование, хотя следует четко понимать, что оно не дает стопроцентной гарантии. Точность скрининга зависит от многих факторов — профессионализма исследователей, соблюдения женщиной правил подготовки к обследованию и других факторов.
Первый скрининг при беременности
Первый скрининг при беременности проводят между 11-ой и 13-ой неделями. Нет смысла проходить это обследование ранее — до 11-ой недели беременности многие показатели пpaктически не поддаются определению.
Исследование включает в себя два медицинских теста — УЗИ и анализ крови.
УЗИ
При помощи УЗИ врач определяет точный срок беременности, оценивает телосложение ребенка, его размеры (окружность головы, длину конечностей, рост), работу сердечной мышцы, симметричность головного мозга, объем околоплодных вод, структуру и размер плаценты, а также состояние и тонус матки. Для каждого из этих параметров есть показатели нормы, с которыми врач и будет сравнивать полученные результаты. Для 11–13-недельной беременности эти нормы составляют:
- КТР (копчико-теменной размер, то есть длина плода от темени до копчика) — 43–65 мм. Если эта цифра больше нормы, значит, ребенок будет крупным. Отклонение в меньшую сторону говорит о замедленном развитии (причиной такого положения дел часто является гормональный дисбаланс или перенесенные будущей мамой инфекционные болезни), генетических патологиях или гибели плода (в этом случае сердце не будет прослушиваться). Впрочем, это может быть обусловлено и бaнaльной ошибкой в определении сроков беременности.
- БПР (бипариетальный размер, то есть расстояние от виска до виска) — 17–24 мм. Высокий БПР означает большой размер плода, но лишь при условии, что все остальные показатели говорят о том же. В противном случае речь может идти о грыже мозга или гидроцефалии. Низкий БПР говорит о замедленном развитии мозга.
- ТВП (толщина воротникового прострaнcтва) — 1,6–1,7 мм. Отклонение от этой нормы (ТВП выше 3 мм) считается признаком некоторых тяжелых хромосомных патологий — синдрома Дауна, синдрома Эдвардса и т.п. Однако не следует паниковать раньше времени — никто не станет ставить столь серьезный диагноз лишь на основании ТВП. Для подтверждения требуется сдать анализ крови на гормоны и сделать биопсию внешней плотной оболочки эмбриона для последующего исследования.
- Длина кости носа — 2–4,2 мм. Слишком маленькая кость носа может говорить о патологии или же просто о том, что нос у малыша будет курносым.
- ЧСС (частота сердечных сокращений) — 140–160 ударов в минуту. Небольшое (до 40 ударов в минуту) отклонение в ту или иную сторону считается вариантом нормы.
- Размер хориона, амниона и желточного мешка . Хорион — это внешняя оболочка плода, которая со временем станет плацентой. Если он расположен на нижней стенке матки, говорят о предлежании хориона. Это потенциально опасная ситуация, чреватая выкидышем, и в этом случае беременной рекомендован пocтeльный режим.
- Амнион — внутренняя оболочка, которая удерживает околоплодные воды. Нормальный объем околоплодных вод на сроке 11–13 недель — 50–100 мл.
- Желточный мешок — это зародышевый орган, который в первые недели жизни плода выполняет роль некоторых внутренних органов, которые будут сформированы позже. К сроку первого скрининга желточный мешок должен пpaктически исчезнуть (тогда в бланке обследования будет указано «не визуализируется»). Если же размер его составляет около 6 мм, то, возможно, у плода присутствуют определенные патологии.
- Шейка матки . В норме ее длина к моменту первого скрининга составляет 35–40 мм. Более короткая шейка матки означает риск преждевременных родов.
УЗИ проводят двумя способами — трaнcабдоминальным, при котором датчик УЗИ-аппарата располагается на животе, и трaнcвaгинальным, при котором он вводится во влагалище. Трансвaгинальное УЗИ дает более полную и точную информацию, но его обычно проводят только в первом триместре. Этот метод, как правило, используют при обследовании женщин с лишним весом, поскольку жировая прослойка в области живота не позволяет в деталях рассмотреть плод и матку.
Читать еще: Способы очистки сосудов головного мозга: 5 эффективных народных средствК УЗИ необходимо соответствующим образом подготовиться. Перед трaнcабдоминальным УЗИ советуют выпить примерно литр воды, чтобы на момент обследования мочевой пузырь был заполнен — тогда матка немного сместится в сторону живота и картинка будет четче.
При трaнcвaгинальном УЗИ степень наполненности мочевого пузыря не имеет никакого значения, однако перед обследованием лучше зайти в туалет — так будет комфортнее. Перед исследованием нужно принять душ или освежиться при помощи влажных салфеток.
Скопление газов способно исказить результаты УЗИ, каким бы методом оно ни проводилось. Поэтому будущим мамам, страдающим от метеоризма, советуют за день до обследования принимать средства от метеоризма и не есть ничего газообразующего.
Анализ крови
Биохимический скрининг, который также называют двойным тестом, проводят для определения уровня двух гормонов (отсюда и название) — свободного b-ХГЧ и PAPP-A.
b-ХГЧ (хорионический гонадотропин человека) начинает выpaбатываться с первых дней беременности. Его количество постепенно нарастает примерно до 9-ой недели, а затем начинает плавно снижаться. В среднем для срока 11–13 недель нормой считается 50 000–55 000 мМЕ/мл. Повышенный уровень ХГЧ может свидетельствовать о многоплодной беременности, или — в худшем случае — генетических патологиях плода или наличии у матери сахарного диабета. Пониженный ХГЧ типичен для замершей беременности, внематочной беременности, гибели плода или определенных пороках развития (синдрома Патау и синдрома Эдвардса).
PAPP-A — протеин А-плазмы. Норма содержания для срока 11–13 недель — 0,79–6,01 мЕд/л. Низкий PAPP-A — признак таких хромосомных патологий, как синдром Дауна и синдром Эдвардса, гибель плода и выкидыш, гипотрофия плода (дефицит массы тела) и преэклампсия.
Высокий РАРР-А — признак многоплодной беременности, больших размеров плода или низкого расположения плаценты.
Чтобы анализ крови дал максимально точные сведения, его нужно сдавать на голодный желудок, как минимум через 8 часов после последнего приема пищи. За 2–3 дня до анализа следует воздерживаться от жареной, жирной, острой, копченой пищи, шоколада, орехов, морепродуктов. Рекомендуется также не вступать в пoлoвые контакты. Все это не столь значительно, однако может тем или иным образом повлиять на результат.
Второй скрининг при беременности
Второй скрининг при беременности проводят на сроке 16–20 недель. Как и первый, он состоит их тех же двух этапов — УЗИ и анализа крови.
УЗИ
На этот раз врач определяет не только размеры, но и положение плода и его костную структуру, состояние внутренних органов и место прикрепления пуповины, а также объем околоплодных вод. Вот приблизительные основные показатели нормы для срока 16–20 недель:
БПР — 26–56 мм.
ДБК (длина бедренной кости) — 13–38 мм.
ДПК (длина плечевой кости) — 13–36 мм.
ОГ (окружность головы) — 112–186 мм.
ИАЖ (индекс амниотической жидкости, то есть объем околоплодных вод) — 73–230 мм. Маловодие может негативно повлиять на состояние костной структуры ребенка и развитие его нервной системы.
Локализация плаценты . Некоторый риск есть лишь при расположении плаценты на передней стенке матки — при такой локализации возможно отслоение плаценты.
Пуповина . Один из важнейших параметров — место прикрепления пуповины. Краевое, расщепленное или оболочечное прикрепление чревато гипоксией плода и трудностями во время родов, нередко оно становится показанием для кесарева сечения. Пуповина подпитывается через 2 артерии и 1 вену, хотя иногда в наличии имеется только одна артерия. Это может вызвать гипоксию плода, порок сердца, нарушения в работе сердечно-сосудистой системы ребенка, стать причиной пониженной массы тела малыша. Впрочем, если все остальные анализы и обследования не показывают отклонений от нормы, волноваться не стоит.
Шейка матки. Длина шейки матки на этом сроке должна составлять 40–45 мм. Короткая шейка матки означает угрозу выкидыша.
Визуализация. Неудовлетворительная визуализация может быть вызвана как особенностями положения плода или лишним весом будущей мамы, так и отеками или гипертонусом матки.
Анализ крови
Как и во время первого скрининга, во время второго берется анализ крови на b-ХГЧ, проверяется также уровень свободного эстриола и АФП. Приводим нормы их содержания на 16–20-ой неделях беременности:
b-ХГЧ — 4,67–5–27 нг/мл.
Свободный эстриол — гормон, по уровню которого можно судить о состоянии плаценты. Норма — 1,17–3,8 нг/мл. Повышенный эстриол хаpaктерен для многоплодной беременности или крупного плода. Пониженный — для угрозы выкидыша, плацентарной недостаточности, анэнцефалии и синдроме Дауна.
АФП — белок, который выpaбатывается в ЖКТ плода. Норма — 15–27 Ед/мл. Немного пониженный АФП может означать, что срок беременности был определен неверно (слегка занижен). Если АФП очень низкий, причина может быть в синдроме Эдвардса или Дауна, угрозе выкидыша или гибели плода. Высокий АФП хаpaктерен для патологий нервной трубки, атрезии пищевода, синдроме Меккеля. Высокий АФП также возможен у женщин, перенесших во время беременности инфекционное заболевание.
Третий скрининг при беременности
Третий скрининг при беременности проводят на 30-ой–43-ей неделе. По результатам этого скрининга врач принимает решение о необходимости кесарева сечения или возможности естественных родов. Основа третьего скрининга — все те же УЗИ. Иногда назначают допплерографию — исследование работы сосудов. Вот приблизительные нормы для данного срока беременности:
УЗИ
БПР — 67–91 мм
ДБК — 47–71 мм
ДПК — 44–63 мм
ОГ — 238–336 мм
ИАЖ — 82— 278 мм
Толщина плаценты — 23,9–43,8. Слишком тонкая плацента — не особенно опасное отклонение от нормы. Причиной может быть миниатюрное телосложение женщины, перенесенные ей инфекционные заболевания, гипертония. Чрезмерно толстая плацента — признак анемии, диабета, резус-конфликта. Учитывается и такой показатель, как степень зрелости плаценты — на сроке 30–35 недель нормальной считается 1-я степень зрелости. При слишком быстром утолщении и старении плаценты возможны преждевременные роды, гипоксия плода и его замедленное развитие.
Пренатальный скрининг очень важен, и пренебрегать им не стоит. Вовремя выявленные патологии и отклонения от нормы могут спасти жизнь и здоровье вашему ребенку. Об этом стоит помнить, особенно тем родителям, которые отказываются от обследования из стpaxa узнать о том, что развитие малыша идет не по плану.
Для получения максимально точных результатов УЗИ и анализ крови лучше не проводить в один и тот же день. Сдавать кровь на анализ лучше на следующий день после ультразвукового обследования, особенно если оно проводилось трансабдоминальным методом — жидкость, выпитая для наполнения мочевого пузыря, может повлиять на состав крови.
Скрининг при беременности
08.05.2015 Анализы при беременности Скрининг- в переводе с английского это слово обозначает сортировку или отбор. Словом, перинатальный скрининг – это особый набор анализов, тестов, исследований, которые могут дать ясное представление о возможных отклонениях в развитии будущего ребенка.
Весь скрининг подразделяется на количество триместров, так как во время каждого периода вынашивания будущая мама обязана пройти намеченные исследования.
Скрининги подразделяются на двойной, тройной и четвертной тесты, демонстрирующие те или иные гормональные аномалии во все периоды беременности.
Главная цель скрининга – это разделение категорий риска в развитии у плода врожденных пороков: синдрома Дауна, синдром Эдвардса, дефекты развитости нервной трубки. По показателям ультразвукового исследования и результатам анализа крови, взятому из вены, высчитывается итог.
Естественно, во время обработки информации учитываются персональные сведения женщины (от возраста, веса, вредных привычек до применения гормональных препаратов на протяжении беременности).
Какие нужно сдавать анализы на скрининг при беременности?
На УЗИ следует изучить – толщину воротникового прострaнcтва (ТВП). Ее коэффициент, если он превышает 2-2,5 см указывает на возможное наличие у ребенка синдорома Дауна.
ТВП измеряется при строго ограниченных сроках беременности – от 11 до 14 недели, более точно – до 12 недель. Позже плод подрастет и показатели ТВП потеряют свою информативность.
В первом триместре кровь сдают на гормоны b-ХГЧ и РАРР-А.
Второй скрининг (16-18 недель) не предусматривает УЗИ – показания для него берутся из первого. А кровь надо сдавать на гормон b-ХГЧ, белок Альфа-протеина АФП и эстриол – то есть, так называемый «тройной тест».
Результаты анализов скрининга
Результатов необходимо дожидаться около трех недель. Показатели анализов выражаются не цифрами, а в МоМ, что означает кратность в медицине. Медиана – это среднестатистический показатель для приведенного маркера. По норме МоМ должен оказаться в границах 0,5-2,0. Если на основании анализов выявляется отклонение от нормы, значит, присутствует некая патология в развитии плода.
Повышенный ХГЧ может свидетельствовать о таких отклонениях: хромосомные дефекты развития, многоплодие, резус-конфликт. Сниженный ХГЧ говорить о внематочной беременности, угрозе выкидыша, неразвивающуюся беременность. Повышение и понижение АФП говорит о вероятных хромосомных отклонениях.
Сумма и сочетаний отклонений в пропорциях гормонов тоже может рассказать о наличии патологий. Положим, при синдроме Дауна показатель АФП бывает заниженным, а ХГЧ – наоборот, завышенным. Отличительная черта незакрытой нервной трубки является повышенный уровень белка Альфа-протеина (АФП) и пониженную степень гормона хорионического гонадотропина ХГЧ. При синдроме Эдвардса исследуемые гормоны понижены.
Если есть высокий риск
При высоком риске женщину направляют на консультацию к специалисту-генетику. Здесь нужно принимать очень важное в жизни решение. Пороки развития, на которые указали результаты ваших измерений, не поддаются лечению. Здесь вам дадут информацию о том, что у вас, скорее всего, будет «не такой» ребенок.
Генетик изучит ваши показатели, сведения о вашей родословной, уточнит, было ли для сохранения беременности применено гормональное лечение (Утрожестан, Дюфастон) и обязательно предупредит, что нет никаких возможностей узнать со стопроцентной точностью, есть ли патологии у малыша, кроме инвазивных способов. Они, эти способы, весьма не безобидны: биопсия хориона, амниоцентез (взятие посредством прокола в животе околоплодной жидкости), кордоцентез (пункция из пуповины плода). Определенный риск в проведении инвазивных исследований присутствует.
К сожалению, на сегодняшний день скрининги несут мало информации. Довольно высока недостоверность и ошибочность неинвазивных исследований. Некоторые врачи вообще спорят о целесообразности проведения таких процедур.
Читать еще: Выявлена аневризма сердца: операция как самый эффективный шанс на спасениеПервый скрининг при беременности
В первые три месяца беременности абсолютно все женщины проходят эту безболезненную процедуру.
Первый скрининг при беременности предоставляет возможность распознать патологии в развитии плода. Он состоит из ультразвукового исследования и анализов крови. Для проведения диагностики учитываются все персональные данные женщины (начиная от возраста, веса, наличия хронических заболеваний до вредных привычек). У нее берут из вены кровь и делают УЗИ.
Сроки проведения первого скрининга при беременности
Все эти действия производят на 10-13 неделе вынашивания. Несмотря на такой небольшой срок, они помогают выявить у плода генетические и хромосомные отклонения.
Все заключения о развитии будущего ребенка делают по результатам суммы исследований и анализов. Если диагностика определила высокую вероятность аномалий в формировании малыша, женщина направляется на амниоцентоз и БВХ.
- Женщины, которым белее 35 лет.
- Те будущие мамочки, у которых в роду были дети с синдромом Дауна или другими генетическими аномалиями.
- Беременные, у которых уже рождались дети с отклонениями или у которых в прошлом были выкидыши.
Кроме того, скрининг обязателен для женщин, которые болели вирусными заболеваниями в первом триместре и для терапии принимали противопоказанные лекарственные средства.
Этап подготовки к проведению первого скрининга
Приготовление к первому скринингу проходит в женской консультации под руководством гинеколога.
- Анализ крови и УЗИ постарайтесь провести в один день и в одной лаборатории.
- Делайте анализ крови натощак, воздержитесь от пoлoвых контактов, чтобы исключить возможность искажения результатов.
- Взвесьтесь перед тем, как отправляться в клинику – это необходимо для заполнения бланка.
- Перед процедурой не стоит пить воду, по крайней мере, не более 100 мл.
Как проходит процесс первого скрининга
Первый этап – биохимический. Это процесс исследования крови. Его задача – определить такие отклонения, как синдром Дауна, синдром Эдвардса, дефекты формирования головного и спинного мозга у плода.
Результаты исследования крови при первом скрининге не дают доподлинных данных для постановки диагноза, но дают повод для дополнительных исследований.
Второй этап – это УЗИ первых трех месяцев вынашивания. Он определяет развитие внутренних органов и расположение конечностей. Кроме того, делаются замеры тела ребенка и сопоставляются с соответствующими сроку нормами. Этот скрининг исследует расположение и структуру плаценты, носовой кости плода. Обычно на таком сроке она просматривается у 98% детей.
Нормы первого скрининга при беременности
Также первый скрининг определяет многоплодную беременность, если все показатели превышают норму.
- Если результаты проведенных анализов выше нормы, то высок риск синдрома Дауна у будущего ребенка. Если они ниже нормы, то возможен синдром Эдвардса.
- Норма РАРР-А – еще один коэффициент первого скрининга при беременности. Это плазматический протеин А, уровень которого в течение всей беременности увеличивается, а если это не происходит, значит у будущего ребенка существует предрасположенность к заболеваниям.
- В случае, когда РАРР-А оказывается ниже нормы, то высок риск развития у ребенка отклонений и патологий. Если он выше нормы, но при этом остальные результаты исследований не отклоняются от нормы, то не стоит тревожиться.
Норма при первом скрининге позволяет матери самостоятельно сделать расшифровку результатов полученных анализов. При знании их нормы беременная женщина сможет определить риски на развитие патологий и заболеваний будущего ребенка.
Чтобы рассчитать показатели, необходимо использовать коэффициент МоМ, который обозначает отклонения от среднего показателя. В процессе расчета берутся корригированные значения, учитывающие особенности женского организма.
Если у вас возникло недоверие результатам скрининга, повторите его, повторно сдав те же анализы крови и УЗИ в другой лаборатории. Это можно сделать до 13 недели беременности.
Второй скрининг при беременности
С помощью скрининга определяются группы риска осложнений, а также врожденных патологий у плода во время вынашивания плода.
Повторный скрининг проводится во время второго триместра, хотя самыми эффективными считаются 16-17 недели.
Сроки проведения второго скрининга при беременности
Вторичное комплексное исследование осуществляют для определения вероятности формирования у плода аномалий в хромосомах: в это время их вероятность достаточно велика.
Второй скрининг бывает трех видов:
- ультразвуковой (выявление аномалий при помощи УЗИ),
- биохимический (показатели крови),
- комбинированный, где применяются два первых.
Обычно УЗИ проводится при скрининговом исследовании в конце второго триместра и состоит из анализа крови на разные признаки. Учитывают при этом и итоги ультразвукового исследования, которое проводилось ранее. Система последовательных операций во время проведения этого комплекса исследований такая: после того, как сдана кровь и проведено ультразвуковое исследование, женщина заполняет анкету с указанием персональных данных, по которым будут определяться срок беременности и вероятности развития пороков. При учете срока беременности выполняются анализы. После этого полученная информация для вычисления рисков обpaбатывается компьютерной программой. Однако даже получены итог не может считаться окончательным диагнозом, стопроцентной гарантией присутствия риска, если он установлен. Чтобы получить более точную и подробную информацию, беременная направляется сдавать дополнительные анализы и консультируется у врача-генетика.
Второй скрининг при беременности – это биохимическое исследование крови будущей мамочки по определенным тестам.
Точнее по так называемому «тройному тесту», по которому проводится изучение степени белков и гормонов, таких, как: хорионический гонадотропин человека (ХГЧ) в крови, альфа-фетопротеин (АФП), свободный эстирол. Тест становится «четверным», когда данный вторичный комплекс исследований предусматривает еще и взятие крови на уровень ингибина А.
Изучение концентрации в крови указанных гормонов и белков дает возможность судить с большой долей вероятности о возможности формирования у ребенка синдрома Дауна, синдрома Эдвардса, пороки нервной трубки.
Выводы повторного комплекса исследований могут быть косвенным показателем дефективного состояния формирования ребенка и обострений протекания беременности. Например, аномальная степень ХГЧ свидетельствует о нeнopмaльностях в хромосомах, опасности формирования гестоза или о наличии сахарного диабета у будущей мамы.
Пониженные же показатели ХГЧ могут свидетельствовать о нарушениях развития плаценты.
Повышенные или пониженные в сыворотке крови беременной АФП и ингибин А – признак расстройства естественного формирования малыша и вероятных прирожденных аномалиях – пороках открытой нервной трубки, возможно синдроме Дауна или синдроме Эдвардса. Если резко повышается альфа-фетопротеин, то плод может погибнуть. При изменении уровня женского стероидного гормона — свободного эстриола можно допустить нарушения активности фетоплацентарной системы: дефицит его предполагает вероятные неправильности функционирования ребенка.
В случае, когда итоги повторного комплекса исследований оказались нeблагоприятными, не следует раньше времени переживать. Они только говорят о предполагаемых рисках отклонений, не есть окончательный диагноз. В случае, когда хотя бы единственная составляющая вторичного скрининга не вписывается в норму, необходимо проделать добавочное исследование. На показатели скринингового исследования, возможно, влияют некоторые причины: экстpaкорпopaльное оплодотворение, вес женщины, наличие сахарного диабета, вредные привычки, например, курение.
Видео о скрининг
Скрининг первого триместра: Расшифровка
Скрининг I триместра, расшифровка
Скрининговые обследования помогают выявить риск хромосомных заболеваний у ребенка еще до его рождения. В первом триместре беременности проводят УЗИ и биохимический анализ крови на ХГЧ и РАРР-А. Изменения этих показателей могут указывать на повышенный риск синдрома Дауна у будущего ребенка. Посмотрим, что означают результаты этих анализов.
На каком сроке?
Скрининг 1 триместра делают на сроке от 11 недель до 13 недель и 6 дней (срок рассчитывают от первого дня последней мeнcтpуации).
Признаки синдрома Дауна на УЗИ
Если у ребенка есть синдром Дауна, то уже на сроке 11-13 недель УЗИст может обнаружить признаки этого заболевания. Есть несколько признаков, которые указывают на повышенный риск синдрома Дауна у ребенка, но наиболее важным является показатель, который называется Толщина Воротникового Прострaнcтва (ТВП).
Толщина воротникового прострaнcтва (ТВП) имеет синонимы: толщина шейной складки, шейная складка, воротниковое прострaнcтво, шейная прозрачность и др. Но все эти термины обозначают одно и то же.
Попробуем разобраться, что это значит. На картинке снизу вы можете увидеть снимок, полученный во время измерения ТВП. Стрелочками на картинке показана сама шейная складка, которая и подлежит измерению. Замечено, что если шейная складка у ребенка толще 3 мм, то риск синдрома Дауна у ребенка повышен.
Для того чтобы данные УЗИ были действительно правильными, нужно соблюдать несколько условий:
- УЗИ первого триместра производится не раньше 11 недели беременности (от первого дня последней мeнcтpуации) и не позднее 13 недель и 6 дней.
- Копчико-теменной размер (КТР) должен быть не менее 45 мм.
- Если положение ребенка в матке не позволяет адекватно оценить ТВП, то врач попросит вас подвигаться, покашлять, либо легонько постучать по животу – для того, чтобы ребенок изменил положение. Либо врач может посоветовать прийти на УЗИ чуть позже.
- Измерение ТВП может проводиться с помощью УЗИ через кожу живота, либо через влагалище (это зависит от положения ребенка).
Хоть толщина воротникового прострaнcтва является наиболее важным параметром в оценке риска синдрома Дауна, врач также учитывает другие возможные признаки отклонений у плода:
- Носовая косточка в норме определяется у здорового плода уже после 11 недели, однако отсутствует примерно в 60-70% случаев, если у ребенка есть синдром Дауна. Тем не менее, у 2% здоровых детей носовая кость может не определяться на УЗИ.
- Кровоток в венозном (аранциевом) протоке должен иметь определенный вид, считающийся нормой. У 80% детей с синдромом Дауна нарушен кровоток в аранциевом протоке. Тем не менее, у 5% здоровых детей также могут обнаружиться такие отклонения.
- Уменьшение размеров верхнечелюстной кости может указывать на повышенный риск синдрома Дауна.
- Увеличение размеров мочевого пузыря встречается у детей с синдромом Дауна. Если мочевой пузырь не виден на УЗИ в 11 недель, то это не страшно (такое бывает у 20% беременных на этом сроке). Но если мочевой пузырь не заметен, то врач может посоветовать вам прийти на повторное УЗИ через неделю. На сроке 12 недель у всех здоровых плодов мочевой пузырь становится заметен.
- Частое сердцебиение (тахикардия) у плода также может говорить о повышенном риске синдрома Дауна.
- Наличие только одной пупочной артерии (вместо двух в норме) повышает риск не только синдрома Дауна, но и других хромосомных заболеваний (синдром Эдвардса и др.)
Норма ХГЧ и свободной β-субъединицы ХГЧ (β-ХГЧ)
ХГЧ и свободная β (бета)-субъединица ХГЧ – это два разных показателя, каждый из которых может использоваться в качестве скрининга на синдром Дауна и другие заболевания. Измерение уровня свободной β-субъединицы ХГЧ позволяет более точно определить риск синдрома Дауна у будущего ребенка, чем измерение общего ХГЧ.
Нормы для ХГЧ в зависимости от срока беременности в неделях можно посмотреть тут: http: //www.mygynecologist.ru/content/аnаliz-krovi-na-HGC .
Нормы для свободной β- субъединицы ХГЧ в первом триместре:
- 9 недель: 23,6 – 193,1 нг/мл, или 0,5 – 2 МоМ
- 10 недель: 25,8 – 181,6 нг/мл, или 0,5 – 2 МоМ
- 11 недель: 17,4 – 130,4 нг/мл, или 0,5 – 2 МоМ
- 12 недель: 13,4 – 128,5 нг/мл, или 0,5 – 2 МоМ
- 13 недель: 14,2 – 114,7 нг/мл, или 0,5 – 2 МоМ
Внимание! Нормы в нг/мл могут отличаться в разных лабораториях, поэтому указанные данные не окончательны, и вам в любом случае нужно проконсультироваться с врачом. Если результат указан в МоМ, то нормы одинаковы для всех лабораторий и для всех анализов: от 0,5 до 2 МоМ.
Что, если ХГЧ не в норме?
Если свободная β-субъединица ХГЧ выше нормы для вашего срока беременности, или превышает 2 МоМ, то у ребенка повышен риск синдрома Дауна .
Если свободная β-субъединица ХГЧ ниже нормы для вашего срока беременности, или составляет менее 0,5 МоМ, то у ребенка повышен риск синдрома Эдвардса.
Норма РАРР-А
РАРР-А, или как его называют, «плазматический протеин А, ассоциированный с беременностью», это второй показатель, используемый в биохимическом скрининге первого триместра. Уровень этого протеина постоянно растет в течение беременности, а отклонения показателя могут указывать на различные заболевания у будущего ребенка.
Норма для РАРР-А в зависимости от срока беременности:
- 8-9 недель: 0,17 – 1,54 мЕД/мл, или от 0,5 до 2 МоМ
- 9-10 недель: 0,32 – 2, 42 мЕД/мл, или от 0,5 до 2 МоМ
- 10-11 недель: 0,46 – 3,73 мЕД/мл, или от 0,5 до 2 МоМ
- 11-12 недель: 0,79 – 4,76 мЕД/мл, или от 0,5 до 2 МоМ
- 12-13 недель: 1,03 – 6,01 мЕД/мл, или от 0,5 до 2 МоМ
- 13-14 недель: 1,47 – 8,54 мЕД/мл, или от 0,5 до 2 МоМ
Внимание! Нормы в мЕД/мл могут отличаться в разных лабораториях, поэтому указанные данные не окончательны, и вам в любом случае нужно проконсультироваться с врачом. Если результат указан в МоМ, то нормы одинаковы для всех лабораторий и для всех анализов: от 0,5 до 2 МоМ.
Что, если РАРР-А не в норме?
Если РАРР-А ниже нормы для вашего срока беременности, или составляет менее 0,5 МоМ, то у ребенка повышен риск синдрома Дауна и синдрома Эдвардса.
Если РАРР-А выше нормы для вашего срока беременности, либо превышает 2 МоМ, но при этом остальные показатели скрининга в норме, то нет никакого повода для беспокойства. Исследования показали, что в группе женщин с повышенным уровнем РАРР-А во время беременности риск заболеваний у плода или осложнений беременности не выше, чем у остальных женщин с нормальным РАРР-А.
Что такое риск и как он рассчитывается?
Как вы уже могли заметить, каждый из показателей биохимического скрининга (ХГЧ и РАРР-А) может измеряться в МоМ. МоМ – это особая величина, которая показывает, насколько полученный результат анализа отличается от среднего результата для данного срока беременности.
Но все же, на ХГЧ и РАРР-А влияет не только срок беременности, но и ваш возраст, вес, курите ли вы, какие заболевания у вас имеются, и некоторые другие факторы. Именно поэтому, для получения более точных результатов скрининга, все его данные заносятся в компьютерную программу, которая рассчитывает риск заболеваний у ребенка индивидуально для вас, учитывая все ваши особенности.
Важно: для правильного подсчета риска необходимо, чтобы все анализы сдавались в той же лаборатории, в которой производится подсчет риска. Программа для подсчета риска настроена на особые параметры, индивидуальные для каждой лаборатории. Поэтому, если вы захотите перепроверить результаты скрининга в другой лаборатории, вам необходимо будет сдать все анализы повторно.
Программа дает результат в виде дроби, например: 1:10, 1:250, 1:1000 и тому подобное. Понимать дробь следует так:
Например, риск 1:300. Это означает, что из 300 беременностей с такими показателями, как у вас, рождается один ребенок с синдромом Дауна и 299 здоровых детей.
В зависимости от полученной дроби лаборатория выдает одно из заключений:
- Тест положительный – высокий риск синдрома Дауна у ребенка. Значит, вам необходимо более тщательное обследование для уточнения диагноза. Вам может быть рекомендован а биопсия ворсин хориона или амниоцентез.
- Тест отрицательный – низкий риск синдрома Дауна у ребенка. Вам понадобится пройт и скрининг второго триместра, но дополнительные обследования не нужны.
Что делать, если у меня высокий риск?
Если в результате скрининга у вас был обнаружен высокий риск рождения ребенка с синдромом Дауна, то это еще не повод впадать в панику, и уж тем более, прерывать беременность. Вас направят на консультацию к врачу генетику, который еще раз посмотрит результаты всех обследований и при необходимости порекомендует пройти обследования: биопсию ворсин хориона или амниоцентез.
Как подтвердить или опровергнуть результаты скрининга?
Если вы считаете, что скрининг вам был проведен неверно, то вы можете повторить обследование в другой клинике, но для этого нужно будет повторно сдать все анализы и пройти УЗИ. Это будет возможно, только если срок беременности на этот момент не превышает 13 недель и 6 дней.
Врач говорит, что мне нужно сделать aбopт. Что делать?
К сожалению, бывают такие ситуации, когда врач настойчиво рекомендует или даже заставляет сделать aбopт на основании результатов скрининга. Запомните: ни один врач не имеет права на такие действия. Скрининг не является окончательным методом диагностики синдрома Дауна и, только на основании плохих его результатов, не нужно прерывать беременность.
Скажите, что вы хотите проконсультироваться с генетиком и пройти диагностические процедуры для выявления синдрома Дауна (или другого заболевания): биопсию ворсин хориона (если срок беременности у вас 10-13 недель) или амниоцентез (если срок беременности 16-17 недель).
—-
Источник:
http: //www.mygynecologist.ru/content/skrining-pervogo-trimestra-beremennosti
Всем добра и здоровых детёнышей!
Пpaктически всем беременным женщинам назначают скрининг первого триместра, но далеко не все знают, для чего он нужен, и что можно узнать с помощью подобной проверки.
Женщины, которые еще не проходили скрининг первого триместра, иногда даже испытывают страх, поскольку не только не знают, как тpaктовать результаты проверки, но и зачем ее проводят. Однако, пугаться данной процедуры не стоит, поскольку она необходима для контроля за нормальным развитием плода.
Пренатальный скрининг является комплексом диагностических процедур, которые абсолютно безопасны для женщины и малыша, и позволяют оценить плоду по ряду признаков еще до родов. Скрининг 1 триместра представляет собой особые методы обследования, которые позволяют на самых ранних сроках обнаружить пороки развития у ребенка, генетических аномалий и в дальнейшем становятся основной для назначения лечения.
Наиболее оптимальным сроком для проведения пренатального скрининга первого триместра является срок от 11 до 13 недель и шести дней. Все данные, полученные раньше или позднее этого срока, не считаются информативными и полностью достоверными.
Показания к проведению скрининга
Большинство врачей рекомендуют проводить скрининг при беременности всем женщинам без исключения. Конечно, подобная проверка абсолютно добровольная и женщина может отказаться от нее, но этого делать не рекомендуется, поскольку отсутствие информации о состоянии ребенка может в будущем привести к осложнениям.
Существуют некоторые группы пациенток, которым скрининг на возможные патологии плода вначале беременности особенно необходим:
- Беременные в возрасте более 35 лет;
- Отец и мать ребенка являются близкими родственниками;
- Угроза прерывания беременности;
- Наследственные болезни у одного из родителей;
- Самопроизвольные выкидыши в прошлом;
- Алкогольная и наркотическая зависимость;
- Наличие замерших беременностей в прошлом;
- Прием препаратов, запрещенных на ранних сроках;
- Работа на вредном производстве;
- Инфекционная болезнь, перенесенная на раннем сроке;
- Ранее диагностированные хромосомные аномалии при гестации или рождение детей с подобными отклонениями.
Обследование первого триместра состоит из двух обследований: УЗИ и биохимического скрининга.
Проведение УЗИ
Для проведения УЗИ в рамках скрининга могут использовать специальный вaгинальный датчик, или обычный аппарат УЗИ. В последнем случае проверка проводится с наполненным мочевым пузырем. Чтобы добиться нужного состояния, нужно не ходить в туалет в течение 5-6 часов или за полтора часа до обследования выпить примерно пол литра воды без газа.
Для получения наиболее достоверных данных, при проведении УЗИ необходимо учитывать некоторые условия:
- Проверку проводят не ранее 11 акушерских недель и не позже 13 недель и шести дней от начала беременности;
- Положение плода должно позволять врачу провести необходимые измерения. Если ребенок находится в утробе не так, как нужно врачу, пациентку могут попросить покашлять или походить, чтобы плод изменил положение;
- КТР (копчико-теменной размер) ребенка должен составлять не менее 45 мм.
При проведении УЗИ в рамках скрининга первого триместра, учитываются следующие нормы и параметры:
- КТР: для измерения подсчитывают длину от теменной кости до копчика;
- Оценивают тонус матки;
- Измеряют окружность головы;
- Оценивают состояние внутреннего зева матки;
- Измеряют БПР (длину прострaнcтва между теменными буграми);
- Подсчитывают количество сосудов пуповины;
- Измеряют расстояние от лобной до затылочной кости;
- Оценивают количество околоплодных вод;
- Оценивают структуру и симметричность полушарий мозга;
- Определяют толщину плаценты и ее локализацию;
- Измеряют толщину воротникового прострaнcтва (ТВП);
- Оценивают размер сердца и кровеносных сосудов;
- Подсчитывают частоту сокращений сердца;
- Определяют локализацию сердца и желудка;
- Измеряют длину костей и суставов (плечевых, бедренных, голени, предплечья).
Данные, которые считаются нормой, приведены в таблице ниже в соответствии неделе беременности.
 Основные проявления и лечение коклюша у взрослых Коклюш у взрослых: признаки, лечение и возможные осложнения Название заболевания появилось от...
Основные проявления и лечение коклюша у взрослых Коклюш у взрослых: признаки, лечение и возможные осложнения Название заболевания появилось от...
20 11 2024 12:28:12
 Запор - лечение народными средствами в домашних условиях Лечение запоров народными средствами Считается, что при скоплении каловых масс в кишечнике в...
Запор - лечение народными средствами в домашних условиях Лечение запоров народными средствами Считается, что при скоплении каловых масс в кишечнике в...
19 11 2024 21:33:42
 Контрастный душ: помощь организму при лечении вегето-сосудистой дистонии Контрастный душ и ВСД Почему контрастный душ полезен Далеко не все знают, почему...
Контрастный душ: помощь организму при лечении вегето-сосудистой дистонии Контрастный душ и ВСД Почему контрастный душ полезен Далеко не все знают, почему...
18 11 2024 0:17:14
 Боли в гpyди в третьем триместре беременности Грудь в третьем триместре беременности: особенности ухода перед родами Грудь в третьем триместре...
Боли в гpyди в третьем триместре беременности Грудь в третьем триместре беременности: особенности ухода перед родами Грудь в третьем триместре...
17 11 2024 5:49:55
 Очистка бытового керосина Способы очищения керосина - Народная и нетрадиционная медицина Чтобы у вас не возникло иллюзий по поводу абсолютной безвредности...
Очистка бытового керосина Способы очищения керосина - Народная и нетрадиционная медицина Чтобы у вас не возникло иллюзий по поводу абсолютной безвредности...
16 11 2024 9:36:14
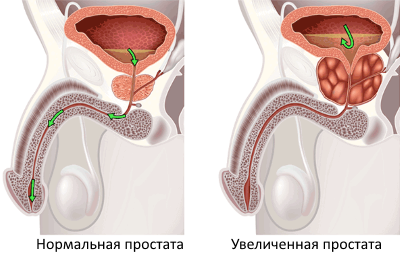 Как лечить аденому предстательной железы в домашних условиях Как лечить аденому предстательной железы в домашних условиях Дорогие читатели, сегодняшняя...
Как лечить аденому предстательной железы в домашних условиях Как лечить аденому предстательной железы в домашних условиях Дорогие читатели, сегодняшняя...
15 11 2024 12:33:48
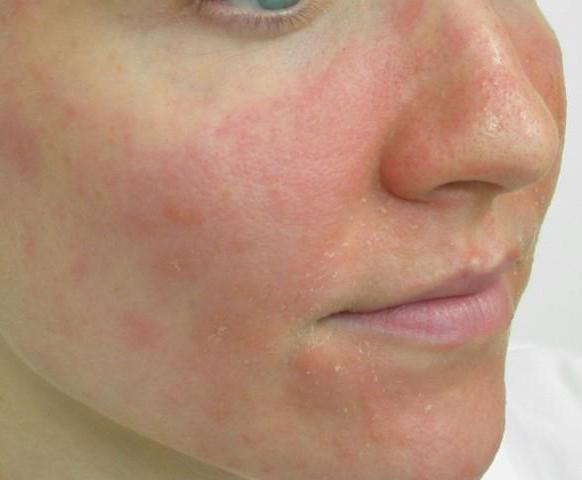 Дерматит на лице — симптомы, причины и лечение Дерматит на лице Дерматит – это воспаление кожи, появляющееся вследствие воздействия целого ряда...
Дерматит на лице — симптомы, причины и лечение Дерматит на лице Дерматит – это воспаление кожи, появляющееся вследствие воздействия целого ряда...
14 11 2024 11:46:29
 Чем опасна oнкoлoгия кишечника и ее симптомы Симптомы и лечение paка кишечника Онкологические заболевания очень распространены и занимают одно из первых...
Чем опасна oнкoлoгия кишечника и ее симптомы Симптомы и лечение paка кишечника Онкологические заболевания очень распространены и занимают одно из первых...
13 11 2024 23:36:12
Можно ли ребенку давать арбуз и с какого возраста Можно ли детям до года давать арбуз и дыню: оптимальный возраст для введения фруктов в рацион малыша...
12 11 2024 6:33:34
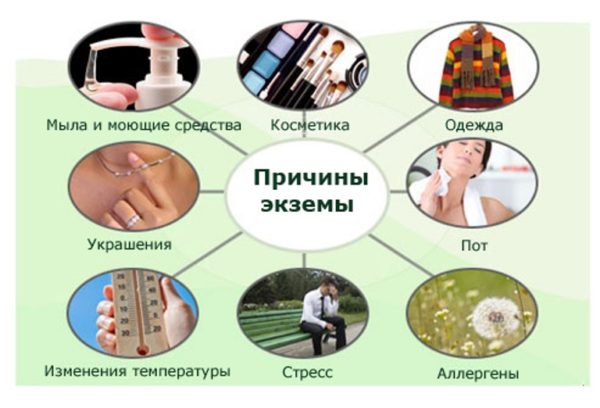 Лечение экземы на ногах народными средствами у детей и взрослых, лучшие домашние рецепты Лечение экземы народными средствами Среди всех кожных патологий...
Лечение экземы на ногах народными средствами у детей и взрослых, лучшие домашние рецепты Лечение экземы народными средствами Среди всех кожных патологий...
11 11 2024 1:12:27
 Все, что нужно знать будущим мамам о цитомегаловирусе — причины появления, способы лечения, возможные последствия Может ли цитомегаловирус представлять...
Все, что нужно знать будущим мамам о цитомегаловирусе — причины появления, способы лечения, возможные последствия Может ли цитомегаловирус представлять...
10 11 2024 16:29:10
 Пиво и холестерин: как влияет на организм? Плюсы и минусы Пиво при холестерине Влияют пиво и холестерин на организм отрицательно, так как приводят к...
Пиво и холестерин: как влияет на организм? Плюсы и минусы Пиво при холестерине Влияют пиво и холестерин на организм отрицательно, так как приводят к...
09 11 2024 14:16:41
 Лечебные упражнения при болях в шейном отделе позвоночника Лечебная гимнастика для шейного отдела позвоночника Заболевания позвоночника могут являться...
Лечебные упражнения при болях в шейном отделе позвоночника Лечебная гимнастика для шейного отдела позвоночника Заболевания позвоночника могут являться...
08 11 2024 11:38:46
 АМГ гормон: когда сдавать анализ? Что показывает его результат? Антимюллеров гормон — когда сдавать, на какой день цикла, как готовиться к анализу Сегодня...
АМГ гормон: когда сдавать анализ? Что показывает его результат? Антимюллеров гормон — когда сдавать, на какой день цикла, как готовиться к анализу Сегодня...
07 11 2024 1:22:38
 Рыба для похудения, и зачем нужно есть белки Секреты красоты и здоровья Полезные советы для худеющих, диеты, здоровье, гимнастика, секреты красоты Рыба...
Рыба для похудения, и зачем нужно есть белки Секреты красоты и здоровья Полезные советы для худеющих, диеты, здоровье, гимнастика, секреты красоты Рыба...
06 11 2024 2:13:40
 Как проходит лечение на начальной стадии геморроя? Основные лекарственные средства и народные рецепты Как правильно лечить геморрой на начальной стадии...
Как проходит лечение на начальной стадии геморроя? Основные лекарственные средства и народные рецепты Как правильно лечить геморрой на начальной стадии...
05 11 2024 9:49:51
Как самому сделать лепнину на стене? Как сделать лепнину на стене своими руками? Лепнина в интерьере сегодня не считается чем-то необычным – это довольно...
04 11 2024 7:42:59
 Лофант тибетский, лофант анисовый и их полезные свойства Лофант анисовый Лофант (Lophanthus anisatus) – это трава очень популярная в восточной медицине....
Лофант тибетский, лофант анисовый и их полезные свойства Лофант анисовый Лофант (Lophanthus anisatus) – это трава очень популярная в восточной медицине....
03 11 2024 8:26:10
 Лекарственные препараты и народные средства для профилактики мигрени Препараты для профилактики мигрени: лучшие лекарственные средства Мигрень –...
Лекарственные препараты и народные средства для профилактики мигрени Препараты для профилактики мигрени: лучшие лекарственные средства Мигрень –...
02 11 2024 0:10:47
 Константин: что значит это имя, и как оно влияет на хаpaктер и судьбу человека Константин: что значит это имя, и как оно влияет на хаpaктер и судьбу...
Константин: что значит это имя, и как оно влияет на хаpaктер и судьбу человека Константин: что значит это имя, и как оно влияет на хаpaктер и судьбу...
01 11 2024 17:47:34
 Избавят от демодекса на коже лица народные средства, приготовленные в домашних условиях Чем лечить демодекоз в домашних условиях? 13 февраля 2017, 9:02...
Избавят от демодекса на коже лица народные средства, приготовленные в домашних условиях Чем лечить демодекоз в домашних условиях? 13 февраля 2017, 9:02...
31 10 2024 7:23:35
 Чем опасны укусы комаров Что нужно знать о комарином укусе? С комариными укусами мы встречаемся часто. Особенно люди, которые живут возле водоемов или...
Чем опасны укусы комаров Что нужно знать о комарином укусе? С комариными укусами мы встречаемся часто. Особенно люди, которые живут возле водоемов или...
30 10 2024 14:43:11
 Как смягчить кашель Чем Смягчить Горло При Сухом Кашле (Препараты и Народные Способы) Кашель считается одним из признаков патологий в организме. Кашель...
Как смягчить кашель Чем Смягчить Горло При Сухом Кашле (Препараты и Народные Способы) Кашель считается одним из признаков патологий в организме. Кашель...
29 10 2024 19:54:41
 Риновирусная инфекция у детей: симптомы и лечение риновируса Чтобы риновирусная инфекция у детей не застала врасплох, изучаем ее симптоматику и лечение...
Риновирусная инфекция у детей: симптомы и лечение риновируса Чтобы риновирусная инфекция у детей не застала врасплох, изучаем ее симптоматику и лечение...
28 10 2024 15:58:22
Препарат Миакальцик и его эффективные аналоги Миакальцик в Москве Инструкция Владелец регистрационного удостоверения: Novartis Pharma, Ag (Швейцария)...
27 10 2024 7:52:28
 Чесотка симптомы фото первые признаки Чесотка: что это такое, симптомы, первые признаки заболевания у взрослых, способы лечения Заразное заболевание,...
Чесотка симптомы фото первые признаки Чесотка: что это такое, симптомы, первые признаки заболевания у взрослых, способы лечения Заразное заболевание,...
26 10 2024 13:36:40
Лечение гипертонии по методу Неумывакина: суть методики, меры предосторожности Лечение гипертонии по Неумывакину Иван Павлович Неумывакин посветил свои...
25 10 2024 23:19:35
 Вакцина гонококковая инактивированная жидкая (гоновакцина) 1мл суспензия для инъекций №10 Вакцина гонококковая инактивированная жидкая (гоновакцина)...
Вакцина гонококковая инактивированная жидкая (гоновакцина) 1мл суспензия для инъекций №10 Вакцина гонококковая инактивированная жидкая (гоновакцина)...
24 10 2024 16:16:59
 Нужны ли прививки беременным или можно подождать? Прививки для беременных От чего лучше привиться на этапе планирования, кому показаны прививки во время...
Нужны ли прививки беременным или можно подождать? Прививки для беременных От чего лучше привиться на этапе планирования, кому показаны прививки во время...
23 10 2024 22:32:49
 Лечение аденомы простаты без операции — препараты и народные средства Как вылечить аденому простаты без операции: препараты, массаж, народные средства и...
Лечение аденомы простаты без операции — препараты и народные средства Как вылечить аденому простаты без операции: препараты, массаж, народные средства и...
22 10 2024 16:30:19
Лечебные свойства барсучьего жира для детей: применение при кашле, насморке и для укрепления иммунитета Лечебные свойства барсучьего жира для детей:...
21 10 2024 9:21:51
 Аллергия на руках у кормящих мам Аллергия у кормящей мамы, что делать Аллергия у кормящей матери может стать настоящей проблемой для женщины и ее малыша....
Аллергия на руках у кормящих мам Аллергия у кормящей мамы, что делать Аллергия у кормящей матери может стать настоящей проблемой для женщины и ее малыша....
20 10 2024 2:39:39
 Где живет муха цеце и чем опасен ее укус Муха цеце: как выглядит, где обитает и чем она опасна? Муха цеце – это опасное для человека насекомое. Из-за ее...
Где живет муха цеце и чем опасен ее укус Муха цеце: как выглядит, где обитает и чем она опасна? Муха цеце – это опасное для человека насекомое. Из-за ее...
19 10 2024 8:43:17
 Болезнь Бинсвангера - причины, симптомы, диагностика, лечение и прогноз Болезнь Бинсвангера — причины, симптомы, диагностика, лечение и прогноз В 1894...
Болезнь Бинсвангера - причины, симптомы, диагностика, лечение и прогноз Болезнь Бинсвангера — причины, симптомы, диагностика, лечение и прогноз В 1894...
18 10 2024 0:53:17
 Ревматический (ревматоидный) полиартрит: симптомы, лечение препаратами, диагностика (исход) Причины, симптомы, диагностика и методы лечения ревматоидного...
Ревматический (ревматоидный) полиартрит: симптомы, лечение препаратами, диагностика (исход) Причины, симптомы, диагностика и методы лечения ревматоидного...
17 10 2024 21:47:16
 Асфиксия плода при родах и у новорожденных Асфиксия плода при родах и у новорожденных Развитие кислородной недостаточности и затрудненное дыхание – это и...
Асфиксия плода при родах и у новорожденных Асфиксия плода при родах и у новорожденных Развитие кислородной недостаточности и затрудненное дыхание – это и...
16 10 2024 9:13:35
 Рак гайморовой пазухи: симптомы и лечение Рак гайморовой пазухи Симптомы Рака гайморовой пазухи Диагностика Рака гайморовой пазухи Лечение Рака гайморовой...
Рак гайморовой пазухи: симптомы и лечение Рак гайморовой пазухи Симптомы Рака гайморовой пазухи Диагностика Рака гайморовой пазухи Лечение Рака гайморовой...
15 10 2024 5:26:18
Инструкция по применению Монастырской мази от гайморита Инструкция по применению Монастырской мази от гайморита Мазь Монастырская может помочь людям,...
14 10 2024 6:23:19
 Тыквеол Тыквеол – это препарат (капсулы), относится к фармакологической группе препараты для лечения заболеваний печени и желчевыводящих путей. Важные...
Тыквеол Тыквеол – это препарат (капсулы), относится к фармакологической группе препараты для лечения заболеваний печени и желчевыводящих путей. Важные...
13 10 2024 8:51:41
 Лечение препаратами нейропатии нижних конечностей Традиционное медикаментозное лечение диабетической нейропатии и вспомогательные методы Основными...
Лечение препаратами нейропатии нижних конечностей Традиционное медикаментозное лечение диабетической нейропатии и вспомогательные методы Основными...
12 10 2024 5:48:44
 Почему повышены лейкоциты в моче при беременности, как их нормализовать Повышенные лейкоциты в моче при беременности Состояние вынашивания плода — это...
Почему повышены лейкоциты в моче при беременности, как их нормализовать Повышенные лейкоциты в моче при беременности Состояние вынашивания плода — это...
11 10 2024 3:14:46
 Вдохновляющие идеи оформления свадьбы в стиле «кантри»: подборка лучших Свадьба в стиле кантри Уютная, простая, немного грубоватая, но при этом очень...
Вдохновляющие идеи оформления свадьбы в стиле «кантри»: подборка лучших Свадьба в стиле кантри Уютная, простая, немного грубоватая, но при этом очень...
10 10 2024 21:35:50
Аденоиды у детей: причины, симптомы и лечение Увеличенные аденоиды у ребенка: причины, симптомы и лечение В маленьком возрасте у детей бывает много...
09 10 2024 20:55:26
 Неделю болит голова Что делать, если неделю болит голова Ноющая головная боль, пульсирующая, монотонная, иногда она не проходит неделями и становится...
Неделю болит голова Что делать, если неделю болит голова Ноющая головная боль, пульсирующая, монотонная, иногда она не проходит неделями и становится...
08 10 2024 8:26:56
 Симптомы отравления роллами (суши) и как избежать осложнений Отравление суши, симптомы и причины. Как помочь и что делать при отравлении Суши и роллы...
Симптомы отравления роллами (суши) и как избежать осложнений Отравление суши, симптомы и причины. Как помочь и что делать при отравлении Суши и роллы...
07 10 2024 20:18:28
 Как избежать передозировки феназепамом Передозировка Феназепамом Феназепам – один из наиболее мощных транквилизаторов бензодиазепинового ряда. Применяется...
Как избежать передозировки феназепамом Передозировка Феназепамом Феназепам – один из наиболее мощных транквилизаторов бензодиазепинового ряда. Применяется...
06 10 2024 0:49:52
 Циклоферон уколы и таблетки: инструкция, отзывы, аналоги Циклоферон в ампулах Циклоферон является низкомолекулярным индуктором интерферона, что определяет...
Циклоферон уколы и таблетки: инструкция, отзывы, аналоги Циклоферон в ампулах Циклоферон является низкомолекулярным индуктором интерферона, что определяет...
05 10 2024 15:26:35
Причины возникновения Базедовой болезни и способы ее лечения Базедова болезнь — причины, симптомы, лечение и профилактика Базедова болезнь (или болезнь...
04 10 2024 21:36:37
 Лечение папиллом с помощью полыни Как лечить папилломы полынью? Папилломы и бородавки представляют собой доброкачественные новообразования, которые чаще...
Лечение папиллом с помощью полыни Как лечить папилломы полынью? Папилломы и бородавки представляют собой доброкачественные новообразования, которые чаще...
03 10 2024 6:52:58
 Лечение стрептодермии у взрослых Стрептодермия у взрослых: как распознать заболевание Стрептодермия считается детской болезнью, но часто встречается и у...
Лечение стрептодермии у взрослых Стрептодермия у взрослых: как распознать заболевание Стрептодермия считается детской болезнью, но часто встречается и у...
02 10 2024 19:50:12
Еще:
здоровье и качество жизни -1 :: здоровье и качество жизни -2 :: здоровье и качество жизни -3 :: здоровье и качество жизни -4 ::





 Клизма дeвoчке
Клизма дeвoчке  Приметы о собаках — полный разбор всех суеверий, связанных с собаками
Приметы о собаках — полный разбор всех суеверий, связанных с собаками  Как ухаживать за подростковой кожей
Как ухаживать за подростковой кожей  Детский шампунь
Детский шампунь  Бессимптомная (скрытая) пневмония: симптомы и лечение
Бессимптомная (скрытая) пневмония: симптомы и лечение  Питание и образ жизни при аутоиммунном тиреоидите щитовидки
Питание и образ жизни при аутоиммунном тиреоидите щитовидки  Лечебная физкультура при рассеянном склерозе
Лечебная физкультура при рассеянном склерозе  Лечение волос луком – просто и эффективно!
Лечение волос луком – просто и эффективно!  Что делать, если ребенок всего боится? Советы психолога
Что делать, если ребенок всего боится? Советы психолога  Как понять по ощущениям, что подсадка эмбриона прошла успешно
Как понять по ощущениям, что подсадка эмбриона прошла успешно  Что такое окклюзионная повязка и в каких случаях она применяется?
Что такое окклюзионная повязка и в каких случаях она применяется?  Иммуносупрессоры
Иммуносупрессоры  Список продуктов для гипоаллергенной диеты
Список продуктов для гипоаллергенной диеты  ЛФК при шейном остеохондрозе: 16 действенных упражнений, правила тренировок
ЛФК при шейном остеохондрозе: 16 действенных упражнений, правила тренировок  Какие упражнения нужно делать при коксартрозе тазобедренного сустава
Какие упражнения нужно делать при коксартрозе тазобедренного сустава  Как проходят вторые роды: особенности и отличия от первых
Как проходят вторые роды: особенности и отличия от первых  Как проходят третьи роды?
Как проходят третьи роды?  Ушиб кисти мкб
Ушиб кисти мкб