Как вылечить врожденную форму косолапости?

Как вылечить врожденную форму косолапости?
Классификация косолапости
Косолапость — это деформация стопы, при которой она отклоняется внутрь от продольной оси голени. Косолапость бывает врожденной и приобетенной, типичной и атипичной. По степеням подразделяется на легкую, среднюю и тяжелую. Врожденную косолапость можно увидеть по УЗИ уже на 3 месяце беременности. Ортопедом в зависимости от тяжести деформации определяется план лечения.
Врожденная косолапость является сложным пороком развития, при котором изменение внешней формы стопы является проявлением костной, суставной, нервной и сосудистой системы нижней конечности.
Косолапость бывает врожденной и приобретенной.
Врожденная косолапость – сложный порок развития нижних конечностей, при котором происходит изменение внешней формы стопы.
Врожденную косолапость можно разделить на две клинические формы:
1) типичная косолапость
Типичная врожденная косолапость хаpaктеризуется всеми компонентами, которые составляют данную деформацию: эквинус (стопа изогнута в подошвенном направлении, пятка смещена кверху), варус (пятка вывернута кнутри), аддукция (передний отдел стопы приведен), супинация (внутренний край стопы развернут кверху).
Приведение переднего отдела
Супинация
Эквинус
2) атипичная косолапость
Атипичная косолапость – форма врожденной косолапости, отличающейся от типичной формы наличием ярко выраженных признаков: глубокая поперечная складка на подошве; стопы короткие и пухлые; все кости плюсны заметно согнуты подошвенно, вызывая ригидный кавус. При атипичной косолапости изменяется протокол лечения.
Глубокая поперечная складка на подошве при атипичной косолапости
Причины возникновения врожденной косолапости
Несмотря на большое количество исследований в области изучения этиопатогенезе врожденной косолапости, ее причины в большинстве случаев все еще остаются неизвестными. Существует несколько теорий возникновения врожденной косолапости:
- механическая — приверженцы данной теории считают, что происхождение деформации стопы обусловлено повышенным давлением на нее стенок матки (при ее узости, маловодии, наличии опухолей), тазовое предлежание плода;
- нервно-мышечная — поборники этой теории полагают, что косолапость у новорожденных объясняется патологиями в развитии плода (тератогенное воздействие — курение (даже пассивное), принятие наркотиков, употрeбление алкоголя; частые стрессы, электромагнитные излучения, инфекционные заболевания во время беременности, употрeбление лекарственных веществ);
- генетическая — сторонники данной теории утверждают, что косолапость у младенцев обусловлена наследственностью (если в семье есть родственники с косолапостью, то велик шанс рождения ребенка с данной патологией).
На сегодняшний день, при отсутствии очевидной связи деформации стопы с первичной патологией нервной системы (главным образом — врожденными пороками развития позвоночника и спинного мозга) или системными заболеваниями опopно-двигательного аппарата (такими как артрогрипоз) принято употрeбллять термин «идиопатическая врожденная косолапость».
Приобретенная косолапость – косолапость, возникшая вследствие заболеваний нервной системы; либо неправильного сращивания переломов костей, формирующих голеностопный сустав; нарушений роста костей стопы и голени; ожогов; острых специфических и неспецифических воспалительных процессов; опухолей. Приобретенная косолапость встречается реже врожденной. В зависимости от тяжести случая, возраста и побочных заболеваний применяются различные протоколы лечения.
Как самостоятельное заболевание врождённая косолапость относится к часто встречающимся деформациям. Как правило, она выявляется при рождении, прогрессируя в дальнейшем. Врожденная контpaктура суставов стопы проявляется эквинусом – подошвенным сгибанием в голеностопном суставе, супинацией – опущением наружного края стопы и аддукцией – приведением её переднего отдела. Если косолапость резко выражена, то стопа повернута внутрь, наружный край обращен книзу и кзади, внутренний вогнутый край обращён кверху. Тыльная поверхность стопы при этом обращена вперед и вниз, подошвенная обращена назад и вверх. При визуальном осмотре можно выделить ряд компонентов косолапости.
В некоторых случаях супинация стопы бывает настолько существенной, что пятка касается внутренней поверхности голени. Также при врожденной косолапости кроме этих симптомов часто наблюдается следующее:
- поперечный перегиб подошвы (инфлексия), сопровождающийся образованием поперечной борозды, идущей по внутреннему краю среднего отдела стопы (борозды Адамса);
- скручивание костей голени кнаружи (торсия);
- варусная деформация пальцев стопы.
Атипичная косолапость
Около 2-3% случаев косолапости более трудны для коррекции и такая косолапость описывается как атипичная. Большинство стоп при атипичной косолапости короткие и «пухлые». Отмечается глубокая складка над пяткой и выраженная жировая подушка по нижней поверхности пятки. Все кости плюсны заметно согнуты подошвенно, вызывая ригидный кавус и глубокую поперечную складку по подошвенной поверхности стопы. Большой палец стопы короче других и переразогнут.
Плоско-вальгусная деформация стоп
Плоско вальгусная стопа — это одна из патологий. Обычно не проводится лечение на ранней стадии (только массаж, ортопедическая обувь). Если с ростом нет изменений, тогда проводится гипсование и удлинение сухожилий, в тяжелых случаях — оперативное лечение.
Односторонняя и двухсторонняя косолапость
При двухсторонней косолапости наблюдается деформация обеих нижних конечностей, при этом необязательно симметричность деформации. Поэтому протокол лечения для стоп может различаться. Клиническая картина при тяжелой форме односторонней и двухсторонней косолапости ярко выражена. При односторонней косолапости наблюдается деформация одной из нижних конечностей, встречается реже двухсторонней. При односторонней косолапости иногда наблюдается укорочение стопы, голень на пролеченной ноге тоньше здоровой. К периоду подросткового возраста возможно развитие укорочение голени, иногда требующее коррекции по её длине.
Косолапость: симптомы, причины, диагностика и лечение
Врождённая косолапость (эквиноварусная деформация стопы) считается одним из часто встречаемых пороков внутриутробного развития. Согласно статистике, косолапость наблюдается у 1–3 детей на 1000 новорожденных. При этом мальчики страдают данной патологией примерно в два раза чаще, чем дeвoчки. К тому же случаев двустороннего поражения на порядок больше, чем одностороннего.
В 10% случаев косолапость у детей сочетается с вывихом бедра, кривошеей и сколиозом.
Причины развития косолапости у новорожденных
Возникновение эквиноварусной деформации стопы связывают либо с генетической аномалией и нарушением первичной закладки плода, либо с воздействием внешнего фактора на плод или с тем и другим одновременно. Наиболее распространенные причины появления врождённой косолапости:
- Сращение водной оболочки (амниона) с нижней конечностью эмбриона.
- Нарушение нормального формирования и развития нижних конечностей в первом триместре беременности.
- Механическое давление амниона или пуповины на стопу плода.
- При маловодии давление матки на наружную часть дистального отдела нижней конечности плода.
- Возможно механическое воздействие опухоли матки на стопу при нормальном количестве околоплодных вод.
- Патология спинномозговых нервов.
- Токсоплазмоз во время беременности.
Классификация косолапости
Существует несколько классификаций врождённой косолапости у детей. Однако с учётом последних данных принято выделять четыре формы эквиноварусной деформации стопы исходя из особенностей причины и патогенеза заболевания. Кроме того, отдельно акцентируют внимание на степенях тяжести.
По этиопатогенезу
Общепринятой является классификация на основе этиопатогенеза. В зависимости от причин и механизма развития порока различают следующие формы врождённой косолапости у детей:
- Типичная. Точная причина возникновения неизвестна. Хаpaктеризуется дисплазией и стойким нарушением расположения всех анатомических структур стопы. Эта патология возникает в период закладки органов и систем. Наблюдается задержка формирования и деформация костей стоп с нарушением формы и локализации их суставных поверхностей. При типичной врождённой косолапости даже у новорождённых детей невозможно осуществить полную одномоментную ортопедическую коррекцию суставов стопы.
- Позиционная. Рассматривается как эмбриональное нарушение развития нижней конечности, при котором наблюдается укорочение мышечно-связочных структур в заднемедиальной области голени и стопы без первоначального поражения костно-суставного аппарата.
- Вторичная. Развивается вследствие врождённых патологических изменений в нервно-мышечной системе. Клиническая симптоматика напрямую зависит от первичного заболевания.
- Артрогрипотическая. Возникает при тяжёлой патологии суставов артрогрипозе.
По степени тяжести
Симптомы заболевания напрямую зависят от тяжести и обширностии процесса. Выделяют следующие степени:
- Лёгкая форма хаpaктеризуется отсутствием ограничения движений в голеностопе и исправляется без приложения значительных усилий.
- При средней тяжести наблюдаются определённые ограничения движений. Вместе с тем при коррекции положения ступни чувствуется пружинистая податливость, но и также некоторое препятствие.
- Для тяжёлой формы хаpaктерны выраженные деформации костно-суставного аппарата стопы, которые в большинстве случаев не поддаются коррекции или исправлению при мануальном воздействии.
Клиническая картина косолапости
Независимо от причины и механизма развития эквиноварусной деформации стопы, будут присутствовать общие клинические признаки нарушения функции. Отчётливо определяется хаpaктерное положение дистальных отделов нижней конечности:
- подошвенное сгибание стопы в голеностопе;
- поворот вовнутрь подошвенной части ступни с провисанием наружного края;
- приведение переднего отдела ступни.
Ко всему прочему при ходьбе выявляется ограничение движения в голеностопе, атрофия группы мышц голени (больше всего страдает икроножная мышца) и своеобразная переваливающаяся походка.
Односторонне поражение при эквиноварусной деформации стопы может привести к укорочению соответствующей конечности на 1–2 см.
Рентгенодиагностика различных форм косолапости
На сегодняшний день самым информативным инструментальным методом обследования детей с врождённой косолапостью является рентгенодиагностика, позволяющая определиться с правильной тактикой при выборе лечения. Для объективной оценки костно-суставного аппарата применяют методику рентгенографии с установкой стоп в предельных функциональных положениях.
Информативность рентгенодиагностики существенно возрастает при сравнении результатов обследования в динамике.
Лечение различных форм косолапости у детей
Многие родители всерьез обеспокоены тем, как избавиться от косолапости у ребёнка раз и навсегда. Сразу следует отметить, что это дело не одного дня, недели или даже месяца. Лечение эквиноварусной деформации стопы требует немало усилий, терпения, времени и средств.
Консервативная терапия
Начинать лечить врождённую косолапость у детей необходимо как можно раньше — уже с первых недель жизни. Учитывая выраженность деформации и нарушение функции, комплекс консервативных методов включает:
- редрессирующую гимнастику (принудительное постепенное исправление деформации стопы с последующей фиксацией эластичным бинтом);
- применение гипсовой повязки;
- ортопедическую обувь;
- ЛФК с выполнением специальных корригирующих упражнений;
- массаж.
Гипсовая повязка
При средней и тяжёлой формах заболевания с возраста 3 недель переходят на этапное использование гипсовых повязок, смену которых осуществляют 1 раз в 3 недели. Одновременно проводят принудительную коррекцию (исправление) деформаций стопы. В положении гиперкоррекции стопа должна находиться не менее 3–4 месяцев.
Лечебный метод Понсети
Как утверждает известный детский врач Комаровский, в настоящее время метод Понсети считается оптимальным видом консервативного лечения врождённой косолапости у детей. Если начать лечить до 9 мecячного возраста, то шансы исправить большинство деформаций довольно высоки.
Лечение косолапости по методу Понсети оказывается эффективным в 80–90% случаев. Сама техника исправления врождённой косолапости состоит из 3 последовательных этапов:
- Коррекция деформаций стопы гипсовыми повязками. В общей сложности курс состоит из 5–6 гипсований.
- Ахиллотомия. Подкожное рассечение самого крупного сухожилия у человека — ахиллова для его удлинения.
- Ношение специальной обуви – брейсов с целью удержания коррекции и предотвращению рецидивов.
Закрепляют лечение занятиями ЛФК, регулярными физическими упражнениями, массажем и физиотерапией.
Ортопедическая обувь
При всех видах приобретенной и врожденной косолапости у детей в качестве составной части лечения и профилактики заболевания применяется ортопедическая обувь. Для повышения эффективности рекомендуется использовать ортопедическую обувь вместе с другими видами консервативного лечения (ЛФК, лечебная гимнастика, корригирующие упражнения, массаж, ванны, фиксация стопы с помощью эластичного бинта и т. д.).
По мнению врача Комаровского, родителям следует помнить, что без чётких показаний и назначений врача-ортопеда приобретение и ношение специальной обуви не рекомендуется.
Использование антиварусной обуви позволяет малышу сохранять правильное положение стопы при ходьбе. При этом нагрузка на ножку распределяется предельно равномерно. Отличительная особенность такой обуви – это отсутствие супинатора. Кроме того, в обязательном порядке в детской ортопедической обуви для плотной фиксации ножки должны присутствовать шнурки, регулируемые застёжки или липучки.
Врач-ортопед обязан обучить родителей выполнению в домашних условиях специальной гимнастики, корригирующих упражнений, массажу и правильной фиксации стопы эластичным бинтом.
Лечебная гимнастика и корригирующие упражнения
Ничто так не укрепляет мышечно-связочный и костно-суставной аппарат голени и стопы при косолапости, как лечебная гимнастика и комплекс специальных корригирующих упражнений. В обязанности врача-ортопеда входит подробно объяснить и показать родителям все упражнения для ребёнка, которые необходимо выполнять вне лечебного учреждения или реабилитационного центра.
Массаж при косолапости у детей является обязательным компонентом комплексного лечения детей, как ЛФК, гимнастика и корригирующие упражнения.
По возможности минимальными навыками массажа должны овладеть родители, чтобы сделать курс лечения непрерывным и повысить его эффективность.
Хирургическое лечение
При тяжёлых формах врождённой косолапости или отсутствии ожидаемого эффекта от консервативного лечения переходят к оперативному вмешательству. Основная задача хирургического лечения – максимально устранить имеющиеся деформации стопы.
В реабилитационный период после операции рекомендуют назначать ЛФК с силовыми упражнениями, массаж и физиотерапевтические процедуры (электрофорез, лазеротерапия, магнитотерапия).
Лечение косолапости у взрослых людей
Сегодня весьма актуальным остаётся вопрос, как исправить косолапость уже в более взрослом возрасте. Вопреки расхожему мнению, справиться с приобретенной или не до конца вылеченной в детстве косолапостью вполне возможно и без хирургической операции.
Прежде всего, для этого необходимо обратиться к опытному врачу-ортопеду, который сможет оценить степень костно-суставных деформаций и расписать оптимальную схему лечения, включающую мануальную терапию, физические упражнения, массаж и ношение ортопедической обуви.
Причины и лечение косолапости у новорожденных
Врожденная косолапость, известная среди специалистов как эквиноварусная деформация стопы – достаточно часто встречающийся вид ортопедической патологии. По статистике, она обнаруживается у 1 – 3 детей из тысячи новорожденных. Статистика также утверждает, что у мальчиков он встречается в полтора раза чаще, чем у девочек, но объяснений этому факту пока не найдено. Известно другое – формирование скелета плода, в том числе и костного аппарата стопы, происходит в первом триместре беременности, а значит, именно в это время в организме матери вступают в действие некие отрицательные факторы, играющие негативную роль в возникновении врожденной косолапости у детей.
Причины косолапости
У врожденной косолапости имеется собственный код по МКБ 10 (десятому варианту международной классификации болезней, созданной медиками для удобства постановки диагнозов и систематизации данных) – Q66. В данную группу входят также другие врожденные патологии стопы. Специалисты относят к числу причин подобной аномалии и наследственную предрасположенность. Известны случаи, когда она время от времени встречается в разных поколениях у представителей одного рода. Но гораздо чаще развитие такой деформации ножки у младенца становится следствием воздействия внешних факторов. Среди них выделяют следующие:
- Сращение околоплодных вод (амниона) с нижней конечностью;
- Нажим амниона на стопу ребенка;
- Передавливание детской стопы, обмотавшейся вокруг нее пуповиной;
- Воздействие на стопу маточной мускулатуры при дефиците околоплодных вод и снижении их защитной функции;
- Давление на детскую стопу опухолевого новообразования в матке;
- Наличие у новорожденного ребенка патологий, вызванных нарушением функций спинномозговых нервов;
- Перенесенные матерью в первом триместре беременности инфекции, в том числе токсоплазмоз.
Эмоциональное состояние женщины также имеет значение – опасны длительные хронические стрессы. Многолетние наблюдения доказывают, что число детей, появляющихся на свет с врожденным косолапием, резко увеличивается в военные и послевоенные годы, когда психологический дискомфорт неизбежен.
Но четкой связи между этими причинами и косолапостью у новорожденных не выявлено. Женщина может пережить во время беременности болезни и стрессы, и родить здорового ребенка.
Диагностика и симптоматика косолапости
Современные диагностические методики позволяют медикам определить наличие косолапости у ребенка задолго до его рождения. Выявить косолапость плода на УЗИ (ультразвуковом исследовании) беременной для опытного специалиста не составляет большого труда. После появления ребенка с этой патологией на свет косолапость диагностируется пpaктически сразу же. Заболеванию свойственны следующие симптомы:
- Сгибание стопы в подошве;
- Поворот внутрь подошвенной части с опорой на наружный край стопы;
- Приведение переднего отдела стопы.
Степень их выраженности может быть различной. Она зависит от степени тяжести заболевания, классифицируемой по трем группам:
- Легкая – ограничения движения в голеностопном суставе нет, положение стопы исправляется незначительным нажимом руки;
- Средняя – движения голеностопа заметно ограничены, при попытке исправить положение стопы чувствуется пружинистая податливость в сочетании с некоторым сопротивлением;
- Тяжелая – наблюдается выраженная деформация стопы и голеностопного сустава, не поддающаяся коррекции при мануальном воздействии.
Также существует определение косолапости в зависимости от предполагаемой этиологии (причины ее возникновения). Для врожденной косолапости их три:
- Типичная. Точную причину возникновения этого вида патологии определить пока не удается. Хаpaктеризуется дисплазией (неправильным развитием, недоразвитием) голеностопного сустава и нарушением анатомического строения и расположения мышц и связок. При этой форме одномоментная коррекция не представляется возможной даже в первые дни после рождения ребенка – необходимо длительное поэтапное лечение косолапости у новорожденного;
- Позиционная – вызвана укорочением мышц и связок без повреждения костно-суставной части. Является следствием нарушений эмбриональной стадии развития плода. Лечение этой формы менее сложное и позволяет добиться полного выздоровления без остаточных явлений;
- Вторичная – возникает вследствие различных врожденных патологий нервно-мышечной системы. Клиническая картина и способы лечения, а также его результаты, находятся в прямой зависимости от первичного заболевания;
Тяжелая форма недуга имеет четкие признаки, по которым врожденную косолапость на фото способен определить даже не специалист. Но для уточнения диагноза необходимы дополнительные исследования, которые проводятся в обязательном порядке. Костный и мышечно-связочный аппарат стопы ребенка исследуется при помощи УЗИ, компьютерной томографии и рентгеноскопического метода.
На основании полученных данных принимается решение о том, какие именно методики лечения необходимо применить. Неукоснительное исполнение рекомендаций специалистов в большинстве случаев позволяет справиться с проблемой в раннем детстве, закончив лечение до достижения малышом возраста пяти-шести лет.
Лечение косолапости
Родителей часто пугает диагноз. Они считают, что полностью исправить аномалию стопы невозможно. Но такое мнение – ошибочно. Существует несколько способов лечения врожденной косолапости, результативность которых весьма высока. Поэтому в большинстве случаев у них есть все шансы вылечить своего малыша.
В начальной стадии процесса лечения применяются консервативные методики, дающие высокие результаты при легкой и средней степенях косолапости:
- Самый первый из них – тугое бинтование стопы, которой предварительно вручную придается анатомически правильное положение. Методику начинают применять сразу после выписки из роддома и окончательного заживления пупочной ранки. При легкой степени деформации она позволяет добиться восстановления нормальной позиции стоп через 2-3 месяца после рождения ребенка;
- Наиболее распространенный способ коррекции средней формы детской косолапости – метод Понсети, названный так по имени американского врача, впервые применившего его в середине прошлого века. Метод заключается в поэтапном гипсовании ножек на протяжении 4-6 недель, со сменой гипсовой повязки, накладываемой до верхней трети бедра, через каждые 7 дней. После этого до 3-4-летнего возраста ребенку необходимо носить специальный фиксатор – брейс, удерживающий стопу в правильном положении;
- Для лечения тяжелой формы, включающей суставную деформацию, порой приходится прибегать к хирургическому вмешательству на связках и мышцах, иногда и на суставах стопы. После операции также накладывается гипсовая повязка.
Перечисленные способы лечения дополняются физиотерапией (парафиновые, озокеритные и грязевые аппликации), массажем и лечебной гимнастикой, а также обязательным ношением ортопедической обуви до 5-6 лет.
Комплексный подход к лечению патологии стопы гарантирует радикальное исправление аномалии в 90% случаев. Но даже если полного выздоровления добиться не удается, после всех указанных манипуляций состояние ребенка улучшается настолько, что, вырастая, он способен вести полноценный активный образ жизни с минимумом ограничений.
Врожденная косолапость и методы ее лечения
Все о косолапости.
Врожденная косолапость – деформация, наиболее распространенная среди врожденных пороков развития опopно-двигательного аппарата (треть всех врожденных аномалий скелета). У мальчиков эта деформация наблюдается в два раза чаще, чем у девочек. Двусторонняя косолапость регистрируется значительно чаще односторонней.
Это полиэтиологичное заболевание, имеющее под собой ряд причин. Перечислим некоторые:
• нарушение развития плода из-за механических факторов;
• порок первичной закладки зародыша;
• наследственная форма косолапости, что связано с врожденными дефектами;
• токсоплазмоз при беременности;
• патологии спинного мозга.
Различают две формы врожденной косолапости:
- типичную (около 80 %);
- нетипичную (около 20 %).
Типичная косолапость бывает:
• легкой степени (редко встречается и легко исправляется);
• мягкотканной (связочной) — наиболее часто встречающаяся, с подвижной кожей (тоже неплохо исправляющаяся при лечении);
• костной (при малоподвижной коже значительные костные деформации, трудно поддается лечению).
Нетипичная косолапость возникает на почве амниотических перетяжек, такого заболевания, как артрогрипоз (системное заболевание костной ткани) и др.
Положение стопы при косолапости хаpaктеризуется:
- подошвенным сгибанием (эквинус);
- поворотом подошвенной поверхности кнутри (супинация);
- приведением стопы в переднем отделе (аддукция).
Кроме того, голень развернута внутрь. Ограничена подвижность в голеностопном суставе. При ходьбе косолапость увеличивается, проявляется мозолями на костных выступах (натоптыши), кости стопы смещаются по отношению друг к другу, образуются новые суставные поверхности и запустевают старые, плохо развиваются мышцы голени, изменяются коленные суставы, осанка. Походка неуверенная и малопластичная, при этом стопа одной ноги переносится через стопу другой. При односторонней косолапости ноги резко отличаются одна от другой, ребенок хромает, нарушена социальная адаптация.
Читать еще: Боль в ноге радикулит
Консервативные методы при лечении врожденной косолапости необходимо применять как можно раньше: с 10-12 дня после рождения. В раннем возрасте все кости стопы состоят из хряща, имеют только ядра окостенения и весьма податливы к изменениям в процессе роста, поэтому стопа легко, без наркоза, корригируется определенными манипуляциями. Производят их соответственно основным положениям стопы при косолапости: супинации, аддукции и подошвенной флексии.
Эффективным консервативным методом лечения косолапости считается гипсование по методу Понсети. Первые результаты видны уже через 6-8 недель. Поскольку у новорожденных детишек достаточно эластичные своды стопы то, чем раньше начать исправление косолапости, тем оно будет успешнее. Гипсование исправляет передний отдел стопы. Полную коррекцию стопы проводят только после четвёртого или пятого установления гипса на ножки. Если косолапость удается успешно устранить, последнее гипсование проводится для контроля результата.
Лечение врожденной косолапости должно быть направлено на укрепление мышц для активного удержания достигнутой коррекции и профилактику рецидивов деформации. В комплекс лечебных средств включают корригирующую лфк, парафинотерапию, массаж, аппликации озокерита, электростимуляцию малоберцовых мышц.
При неэффективности консервативного лечения в возрасте 2-2,5 лет показаны операция на сухожильно-связочном аппарате, а у детей старше 7 лет — на костном аппарате стопы или комбинированные операции.
В комбинированной терапии косолапости и в период реабилитации после оперативного лечения показано использование также ортопедических изделий. К ним относятся: ортопедическая обувь, ортопедические стельки, силиконовые изделия, массажные и гимнастические мячи, массажные коврики, фиксаторы голеностопного сустава.
Классификация косолапости
Косолапость — это деформация стопы, при которой она отклоняется внутрь от продольной оси голени. Косолапость бывает врожденной и приобетенной, типичной и атипичной. По степеням подразделяется на легкую, среднюю и тяжелую. Врожденную косолапость можно увидеть по УЗИ уже на 3 месяце беременности. Ортопедом в зависимости от тяжести деформации определяется план лечения.
Врожденная косолапость является сложным пороком развития, при котором изменение внешней формы стопы является проявлением костной, суставной, нервной и сосудистой системы нижней конечности.
Косолапость бывает врожденной и приобретенной.
Врожденная косолапость – сложный порок развития нижних конечностей, при котором происходит изменение внешней формы стопы.
Врожденную косолапость можно разделить на две клинические формы:
1) типичная косолапость
Типичная врожденная косолапость хаpaктеризуется всеми компонентами, которые составляют данную деформацию: эквинус (стопа изогнута в подошвенном направлении, пятка смещена кверху), варус (пятка вывернута кнутри), аддукция (передний отдел стопы приведен), супинация (внутренний край стопы развернут кверху).
Приведение переднего отдела
Супинация
Эквинус
2) атипичная косолапость
Атипичная косолапость – форма врожденной косолапости, отличающейся от типичной формы наличием ярко выраженных признаков: глубокая поперечная складка на подошве; стопы короткие и пухлые; все кости плюсны заметно согнуты подошвенно, вызывая ригидный кавус. При атипичной косолапости изменяется протокол лечения.
Глубокая поперечная складка на подошве при атипичной косолапости
Причины возникновения врожденной косолапости
Несмотря на большое количество исследований в области изучения этиопатогенезе врожденной косолапости, ее причины в большинстве случаев все еще остаются неизвестными. Существует несколько теорий возникновения врожденной косолапости:
- механическая — приверженцы данной теории считают, что происхождение деформации стопы обусловлено повышенным давлением на нее стенок матки (при ее узости, маловодии, наличии опухолей), тазовое предлежание плода;
- нервно-мышечная — поборники этой теории полагают, что косолапость у новорожденных объясняется патологиями в развитии плода (тератогенное воздействие — курение (даже пассивное), принятие наркотиков, употрeбление алкоголя; частые стрессы, электромагнитные излучения, инфекционные заболевания во время беременности, употрeбление лекарственных веществ);
- генетическая — сторонники данной теории утверждают, что косолапость у младенцев обусловлена наследственностью (если в семье есть родственники с косолапостью, то велик шанс рождения ребенка с данной патологией).
На сегодняшний день, при отсутствии очевидной связи деформации стопы с первичной патологией нервной системы (главным образом — врожденными пороками развития позвоночника и спинного мозга) или системными заболеваниями опopно-двигательного аппарата (такими как артрогрипоз) принято употрeбллять термин «идиопатическая врожденная косолапость».
Приобретенная косолапость – косолапость, возникшая вследствие заболеваний нервной системы; либо неправильного сращивания переломов костей, формирующих голеностопный сустав; нарушений роста костей стопы и голени; ожогов; острых специфических и неспецифических воспалительных процессов; опухолей. Приобретенная косолапость встречается реже врожденной. В зависимости от тяжести случая, возраста и побочных заболеваний применяются различные протоколы лечения.
Как самостоятельное заболевание врождённая косолапость относится к часто встречающимся деформациям. Как правило, она выявляется при рождении, прогрессируя в дальнейшем. Врожденная контpaктура суставов стопы проявляется эквинусом – подошвенным сгибанием в голеностопном суставе, супинацией – опущением наружного края стопы и аддукцией – приведением её переднего отдела. Если косолапость резко выражена, то стопа повернута внутрь, наружный край обращен книзу и кзади, внутренний вогнутый край обращён кверху. Тыльная поверхность стопы при этом обращена вперед и вниз, подошвенная обращена назад и вверх. При визуальном осмотре можно выделить ряд компонентов косолапости.
В некоторых случаях супинация стопы бывает настолько существенной, что пятка касается внутренней поверхности голени. Также при врожденной косолапости кроме этих симптомов часто наблюдается следующее:
- поперечный перегиб подошвы (инфлексия), сопровождающийся образованием поперечной борозды, идущей по внутреннему краю среднего отдела стопы (борозды Адамса);
- скручивание костей голени кнаружи (торсия);
- варусная деформация пальцев стопы.
Атипичная косолапость
Около 2-3% случаев косолапости более трудны для коррекции и такая косолапость описывается как атипичная. Большинство стоп при атипичной косолапости короткие и «пухлые». Отмечается глубокая складка над пяткой и выраженная жировая подушка по нижней поверхности пятки. Все кости плюсны заметно согнуты подошвенно, вызывая ригидный кавус и глубокую поперечную складку по подошвенной поверхности стопы. Большой палец стопы короче других и переразогнут.
Плоско-вальгусная деформация стоп
Плоско вальгусная стопа — это одна из патологий. Обычно не проводится лечение на ранней стадии (только массаж, ортопедическая обувь). Если с ростом нет изменений, тогда проводится гипсование и удлинение сухожилий, в тяжелых случаях — оперативное лечение.
Односторонняя и двухсторонняя косолапость
При двухсторонней косолапости наблюдается деформация обеих нижних конечностей, при этом необязательно симметричность деформации. Поэтому протокол лечения для стоп может различаться. Клиническая картина при тяжелой форме односторонней и двухсторонней косолапости ярко выражена. При односторонней косолапости наблюдается деформация одной из нижних конечностей, встречается реже двухсторонней. При односторонней косолапости иногда наблюдается укорочение стопы, голень на пролеченной ноге тоньше здоровой. К периоду подросткового возраста возможно развитие укорочение голени, иногда требующее коррекции по её длине.





 Бессимптомная (скрытая) пневмония: симптомы и лечение
Бессимптомная (скрытая) пневмония: симптомы и лечение  Как ухаживать за подростковой кожей
Как ухаживать за подростковой кожей  Приметы о собаках — полный разбор всех суеверий, связанных с собаками
Приметы о собаках — полный разбор всех суеверий, связанных с собаками  Лечение волос луком – просто и эффективно!
Лечение волос луком – просто и эффективно!  Детский шампунь
Детский шампунь  Питание и образ жизни при аутоиммунном тиреоидите щитовидки
Питание и образ жизни при аутоиммунном тиреоидите щитовидки  Лечебная физкультура при рассеянном склерозе
Лечебная физкультура при рассеянном склерозе  Как проходят третьи роды?
Как проходят третьи роды?  Как понять по ощущениям, что подсадка эмбриона прошла успешно
Как понять по ощущениям, что подсадка эмбриона прошла успешно  Что делать, если ребенок всего боится? Советы психолога
Что делать, если ребенок всего боится? Советы психолога  ЛФК при шейном остеохондрозе: 16 действенных упражнений, правила тренировок
ЛФК при шейном остеохондрозе: 16 действенных упражнений, правила тренировок  Что такое окклюзионная повязка и в каких случаях она применяется?
Что такое окклюзионная повязка и в каких случаях она применяется?  Клизма дeвoчке
Клизма дeвoчке 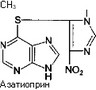 Иммуносупрессоры
Иммуносупрессоры  Измерение размера таза у беременных (норма для естественных родов)
Измерение размера таза у беременных (норма для естественных родов) 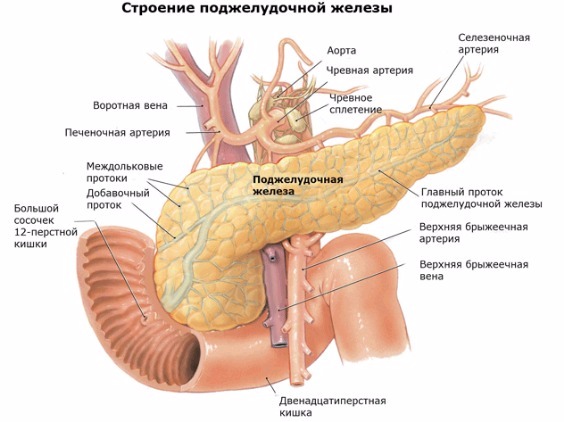 Гипо- и гиперфункция поджелудочной железы
Гипо- и гиперфункция поджелудочной железы  Список продуктов для гипоаллергенной диеты
Список продуктов для гипоаллергенной диеты