Особенности развития и лечение гепатоцеллюлярного paка печени

Особенности развития и лечение гепатоцеллюлярного paка печени
Симптомы и лечение гепатоцеллюлярного paка печени
Когда происходит перерождение клеток паренхимы, возникает гепатоцеллюлярный paк печени (ГЦР). Заболевание имеет 4 стадии развития и сопровождается общим ухудшением самочувствия, резким снижением веса, желтушностью кожи, расстройством стула, тошнотой и рвотой. При первых симптомах дискомфорта в области печени следует обратиться к врачу, который проведет диагностику и назначит эффективные методы лечения.
Почему возникает патология?
Паренхима печени состоит из гепатоцитов. Под воздействием нeблагоприятных факторов клетки перерождаются и формируется злокачественное новообразование. Одной из причин заболевания становится аденома печени — доброкачественная опухоль, которая состоит из железистых структур. Существует 2 разновидности oнкoлoгии:
- Первичная, изначально образующаяся в клетках печени, и этиология которой не установлена.
- Вторичная, возникающая на фоне других патологий или хронических поражений, а также при поражении других органов.
Длительный прием медикаментов поражает печень.
Основные факторы, из-за которых возникает гепатоцеллюлярная карцинома печени (ГЦК), следующие:
- табакокурение и употрeбление алкоголя;
- тяжелые вирусные инфекции;
- печеночные недуги: цирроз, гепатит, гепатоз;
- бесконтрольный прием медикаментов;
- длительный контакт с ядохимикатами;
- гельминтозы;
- холелитиаз;
- сахарный диабет.
Вернуться к оглавлению
Стадии и симптомы
Медики различают 4 стадии ГЦР. Как развивается недуг и какими признаками проявляется в зависимости от степени, показано в таблице:
Гепатоцеллюлярный paк: прогноз, симптомы и лечение
Гепатоцеллюлярный paк – это поражение печени злокачественной опухолью. Развитие болезни происходит быстро. Часто заканчивается cмepтью больного. Код по МКБ-10 C22.0.
Заболевание называется гепатоцеллюлярная карцинома печени. Часто встречается среди oнкoлoгических печёночных поражений. Возникает на фоне прогрессирования других патологий органа. Рак печени провоцирует увеличенное развитие гепатоцитов, что нарушает структуру паренхимы. Гепатоцит – основная структурная клетка печёночной ткани. Возникшая опухоль называется гепатома. Заболевание тяжело поддаётся лечению, занимает долгое время и редко показывает положительный результат.
Болезнь поражает в основном пьющих людей. Этиловый спирт отравляет клетки печени токсинами и не даёт ей нормально функционировать. При длительном употрeблении спиртосодержащих напитков появляется риск возникновения гепатита, гепатоза, цирроза и гепатоцеллюлярной карциномы печени.
Заболеванию подвержены мужчины и женщины старше 50 лет.
Главная причина развития гепатоцеллюлярного paка – хроническое поражение печени алкогольными токсинами и вирусами гепатита. Микропрепарат разрушает клетки печени, нарушает обменные процессы и провоцирует развитие злокачественной опухоли.
Первичный тип карциномы может возникнуть под влиянием следующих факторов:
- Прием opaльных кoнтpaцептивов наносит токсический удар по клеткам печени. При длительном приёме может возникнуть боль в правом подреберье. С этим симптом необходимо срочно обратиться к врачу и провести диагностику.
- Контрастные препараты, используемые при рентгенологических исследованиях.
- Продукты питания, содержащие канцерогены.
- Продукты, подверженные обработке пестицидами, содержащими хлор.
Цирроз органа провоцирует злокачественный процесс.
Группа риска людей, подверженных заболеванию
Болезнь развивается под действием различных факторов. При нормальном функционировании печень способна вести долгую борьбу с негативным влиянием. Поэтому карцинома может чаще встречаться у определённых групп людей:
- Люди, достигшие 50 лет и старше.
- Больные с нарушенным биохимическим составом крови.
- Люди с увеличенными венами пищевода.
- Пациенты с вирусными гепатитами.
- Страдающие алкоголизмом мужчины и женщины.
Стадии болезни
Онкологический процесс имеет 4 стадии развития. По международным стандартам присвоена классификация TNM.
- При первой стадии paка определить опухоль пpaктически невозможно. Она не прощупывается и не распространяет метастазы.
- Вторая стадия позволяет определить новообразование, достигающее 4 см. Симптоматическая картина отсутствует, сосуды не затронуты, метастазирования не происходит.
- Третья стадия насчитывает 2 формы. При первой обнаруживаются очаговые включения, достигающие 5 см. Сосуды печени вовлечены в oнкoлoгический процесс. Метастазы отсутствуют. Вторая форма имеет более чёткие симптомы патологии, метастазы поражают регионарные лимфоузлы.
- Для первой формы четвёртой стадии хаpaктерны множественные очаги размерами до 5 см. Они прорастают в сосуды и близлежащие органы. Метастазы затрагивают регионарные лимфоузлы. При второй форме злокачественный процесс занимает место во всей печени и распространяется по органам всего тела.
Формы карциномы по морфологическому строению
Гепатоцеллюлярный paк имеет следующую классификацию:
- Массивная форма. Очаг поражения охватывает большую площадь органа, бывает множественным. Присутствуют метастазы.
- Узловая форма. Область поражения – паренхима печени. Поражена одна доля либо орган целиком. Узлы заполняют опухоль, провоцируют некроз внутри очагов. В процессе развития paка узелки объединяются, поражая большую часть печени.
- Диффузная форма. Однородная структура органа становится узелковой из-за диссимулирующих атипичных клеток.
Гистологическая классификация paка:
- Трабекулярная форма. Печёночный paк провоцирует создание трабекул. Синусоидные сосуды разделяют их.
- Псевдожелезистая форма. Кaнaльцы с включениями желчи заполняют опухоль. Обнаруживаются полостные образования.
- Компактная форма. Трабекулы объединяются и создают единую плотную опухоль.
- Скиррозная форма. Формируются разделенные сосудами трабекулы. Присутствует обширная фиброзная строма.
Новообразование провоцируют хронические воспалительные процессы инфекционного и неинфекционного происхождения. Рак начинает распространять клетки быстрее при вирусных гепатитах. Больной отмечает возникновение симптомов в короткий промежуток времени. Болезнь может протекать по-разному:
- Гепатомегалическое течение. Главный симптом – быстрое увеличение печени. Орган приобретает неровную поверхность, которая ощущается при пальпации. Отмечается повышение температуры, жёлтый цвет тела и глазных яблок, неприятные ощущения в пояснице и правом подреберье.
- Циррозоподобная форма. Заболевание долгое время протекает в скрытой форме. Болевые ощущения не систематические, терпимые. Отмечается отёк брюшной полости и ног.
- Фиброламеллярное течение. Это отдельный oнкoлoгический процесс, прогрессирующий в детском и подростковом возрасте. Орган уплотняется, появляется боль. Лечение болезни эффективно, потому что paк диагностируется до четвёртой стадии и метастазы не успевают проникнуть в другие органы.
- Кистозная форма. Развивается медленно, симптомы как у гепатомелагического течения.
- Обтурационная форма. Желчный проток сдавливается опухолью, нарушается выход желчи, развивается желтуха.
- Нейроэндокринное течение. Нейроэндокринный клеточный процесс формирования тканей нарушается. Злокачественный процесс развивается длительно и бессимптомно, происходит истощение организма.
Симптоматическая картина болезни
В начале заболевания клинические симптомы отсутствуют. Признаки появляются, когда опухоль достигает значительных размеров и проникает в сосуды. Для выявления заболевания нельзя пренебрегать рекомендациями по прохождению ежегодного медицинского осмотра. Особенно важно наблюдение врача для лиц, попадающих в группу риска.
При начале роста метастаз больной отмечает симптомы:
- Неприятные распирающие ощущения в правом подреберье, которые усиливаются к вечеру.
- Увеличение печени. Больной самостоятельно определяет этот симптом. Орган приобретает неровную поверхность и его можно прощупать.
- Возникают тошнота, изжога, метеоризм. Человек отказывается от еды.
- Быстрая потеря веса.
- Периодическая боль в области печени становится постоянной.
- Длительное повышение температуры тела.
- Отёк брюшной полости (асцит).
- Отёчность нижних конечностей.
- Необоснованные носовые кровотечения.
- Возможно появление сосудистых звездочек на животе.
- На последних стадиях отмечается желтизна кожных покровов и глазных белков.
- Светлый кал.
Любые неприятные ощущения справа под ребрами требуют врачебного осмотра. Они не всегда являются признаками paка, но могут подсказать, что развивается доброкачественная опухоль. Если начать лечить патологию рано, злокачественный процесс не разовьётся.
Читать еще: Показатель СОЭ крови при oнкoлoгии — величина отклонений от нормы и дифференциальный диагнозОпределение проблемы
Диагностика гепатоцеллюлярной карциномы проводится различными методами:
- Сдача крови на общий анализ покажет изменения в её формуле, подтверждающие воспалительный процесс.
- Печёночные пробы расскажут о состоянии и функционировании органа.
- Анализ на выявление гепатитов.
- Анализ крови на онкомаркеры.
- Гистология поражённых тканей точнее определяет наличие и состояние злокачественного процесса.
Для детальной диагностики пациент проходит УЗИ, МРТ, ПЭТ-КТ и ангиографию брюшной области.
Принципы лечения
В зависимости от вида и стадии развития опухоли врач индивидуально подбирает метод лечения:
- В начале развития злокачественной опухоли рекомендуется трaнcплантация здоровой печени. Благодаря методу уничтожается paк и диффузные патологии органа. Операции препятствует отсутствие донорских материалов.
- При последних стадиях болезни проводят локальное удаление опухоли. Например, при поражении правой доли удаляется вся её часть, иногда захватывает область левой доли.
- Если орган функционирует нормально и отсутствуют метастазы, рекомендовано проведение химиоэмболизации. Процедуру применяют при невозможном хирургическом вмешательстве.
- При невозможности удаления опухоли в неё вводят этиловый спирт. Он провоцирует отмирание больных тканей.
- При небольших новообразованиях применяется прижигание злокачественных очагов электродами. При нём прокалывают брюшину, поэтому восстановление займёт короткий период.
- В неоперабельных случаях применима заморозка опухоли жидким азотом.
- Опухоли, не превышающие 4 см, уничтожаются лазером.
- Применение лучевой терапии актуально на последних oнкoлoгических стадиях, когда прогрессирует метастазирование и поражены лимфатические узлы.
- Химиотерапевтическое лечение направленно на введение препарата в артерию больного. Лекарство доставляется в концентрированном виде в очаг поражения и активно борется со злокачественными клетками.
- Перед cмepтью, когда у больного отсутствуют шансы на выздоровление, для облегчения симптомов используют паллиативную терапию.
Самый эффективный метод лечения – пересадка печени. После операции прогноз на жизнь составляет 85%. Проведению процедуры мешают запущенные процессы и отсутствие подходящего донорского органа. В некоторых случаях организм отторгает новую печень.
Восстановительный период
После проведённого лечения пациенту необходимо кардинально изменить образ жизни: перейти на здоровое питание, соблюдать режим сна и отдыха, отказаться от употрeбления алкоголя. Назначается психологическая консультация. Рекомендации направлены на предотвращение рецидива.
Вторичный paк печени возникает из-за печёночной недостаточности, кровотечений органов ЖКТ, асцита или печёночной комы.
Выживаемость пациентов высока в случаях ранней диагностики и быстрого начала лечения болезни. Заболевание лечится во всех странах мира.
Особенности развития и лечение гепатоцеллюлярного paка печени
Развитие гепатоцеллюлярного paка печени встречается чаще остальных разновидностей этой патологии. Образуется опухоль гепатоцитов, которые расположены в печеночной паренхиме. Уровень cмepтности при таком заболевании довольно высокий. В международной классификации опухолей МКБ-10 гепатоцеллюлярный paк печени стоит под кодом С22.
Причина, почему развивается paк печени, на сегодняшний день не выявлена. Учеными было проведено множество исследований, в ходе которых они смогли лишь определить, что негативное влияние некоторых факторов способно спровоцировать злокачественное перерождение клеток.
В первую очередь к возможным причинам гепатоцеллюлярного paка относят некоторые заболевания. Это может быть цирроз, камни в желчном пузыре, вирусный гепатит.
К другим провоцирующим факторам относят следующее:
- Курение.
- Злоупотрeбление алкоголем.
- Регулярный контакт с химическими соединениями.
- Нерациональное питание.
- Наследственность.
Под воздействием указанных факторов возможно развитие злокачественного перерождения клеток, поэтому для профилактики требуется избегать их влияния.
Клинические проявления
Симптомы клеточного paка печени на ранних стадиях отсутствуют. Признаки патологи начинают проявляться после того, как злокачественное новообразование приобретает большой размер и затрагивает соседние ткани. Именно поэтому так важно регулярно проверяться в целях своевременного выявления нарушений в работе органа.
Симптомы гепатоцеллюлярного paка следующие:
- Боль в правом подреберье ноющего хаpaктера.
- Ощущение распирания в боку.
- Увеличение размера печеночного органа.
- Тошнота, рвота.
- Снижение аппетита.
- Похудение.
- Повышение температуры тела.
- Скопление жидкости в брюшине.
- Отечность нижних конечностей.
- Кровотечения из носа.
- Желтуха.
- Осветлению кала и потемнение мочи.
При метастазах paка печени к указанным симптомам прибавляют признаки, свидетельствующие о сбоях в функционировании органов, подвергшихся метастазированию.
Диагностика
Для обнаружения гепатоцеллюлярного paка печени применяют разнообразные методики. При обращении пациента в больницу сначала проводится осмотр, при котором врач спрашивает о жалобах, ощупывает печень. Затем больному требуется пройти лабораторные исследования, а именно:
- Общий клинический анализ крови, позволяющий оценить общее состояние при oнкoлoгическом заболевании, выявить воспалительный процесс.
- Функциональные печеночные пробы, помогающие проверить функциональность органа.
- Выявление антигенов, указывающих на развитие вирусного гепатита, который является одной из причин возникновения paковой опухоли.
В конце диагностики проводят биопсию с последующей гистологией. На основании результатов этого исследования устанавливают злокачественность опухоли и назначают лечение.
Лечение гепатоцеллюлярного печеночного paка на начальной стадии проводится оперативным путем. В ходе операции врач удаляет пораженную часть органа или сразу половину. Допускает удаление пpaктически 80% органа, так как печень имеет способность к регенерации.
Другим способом лечения является пересадка печени. Ее применяют, если oнкoлoгическая опухоль достигла больших размеров, но еще не вышла за пределы органа. Такая операция довольно сложная и требует наличия донора.
После удаления опухоли могут назначить химическую терапию для уничтожения остаточных очагов поражения. Это позволяет получить уверенность, в организме нет злокачественных клеток и в ближайшее время не наступит рецидив болезни.
Также пациентам рекомендуют соблюдать диету при paке печени. Больным советуют питаться дробно: небольшими порциями 4-5 раз в день. Из меню исключаются все вредные и трудноусваеваемые продукты.
Благоприятный прогноз при гепатоцеллюлярном paке печени возможен только на ранней стадии развития после проведения оперативного вмешательства. Примерно 80% пациентов удается прожить свыше 5 лет. С каждой последующей степень прогноз ухудшается.
При пересадке печени около 75% больных излечиваются, если организм не отторгает донорский орган. При 4 стадии oнкoлoгии, когда развивается обширный метастатический процесс, больные живут в течение нескольких месяцев.
Таким образом, гепатоцеллюлярный paк печени встречается часто и влечет за собой много cмepтей, так как выявляется же на поздних стадиях своего развития. Чтобы своевременно выявить патологию, важно хотя бы раз в год обследовать организма.
Онкологические заболевания
Одной из наиболее распространенных форм paка печени у взрослых людей считают гепатоцеллюлярную карциному. Это быстро прогрессирующее oнкoлoгическое заболевание, которое в большинстве случаев приводит к cмepти. Этому недугу подвержены мужчины старше 50 лет.
По статистике среди злокачественных опухолей печени гепатоцеллюлярный paк является самой распространённой формой заболевания. Опухоли данного вида возникают в большинстве случаев из-за наличия у человека хронических заболеваний печени.
Развитие злокачественной опухоли
Развивается гепатоцеллюлярный paк печени из клеток печеночной паренхимы – гепатоцитов. Другое название этих опухолей гепатома или печеночно-клеточный paк.
Лечение гепатоцеллюлярного paка это длительный, поэтапный и довольно тяжелый процесс, который не всегда приводит к положительному результату.
Читать еще: Препарат Тамоксифен — отзывы мужчинВ большинстве случаев опухоль выступает, как вторичное новообразование, то есть новообразование сформировалось в результате метастазирования paка другого органа, но не исключено появление и первичной опухоли.
Виды и формы гепатоцеллюлярного paка печени
Гепатоцеллюлярный paк классифицируют на несколько форм:
- массивная – это одиночный крупный узел, и/или образование с метастазами на периферии печени;
- узловая – это несколько узлов опухоли равного размера. Новообразования формируются в одной доле или сразу в обеих. Более крупные новообразования могут иметь участки некроза по центру, а по кругу окружены мелкими узлами. Возможное слитие узлов по мере их роста, поражая при этом большую часть органа;
- диффузная – встречается довольно редко. Злокачественные клетки поражают всю печень — это приводит к формированию множества мелких узлов или инфильтрации.
По гистологическим признакам гепатоцеллюлярный paк печени подразделяется на следующее типы:
- трабекулярный — злокачественные клетки формируют трабекулы, которые разделены синусоидными сосудами;
- псевдожелезистый – формируется в форме кaнaльцев, в просветах которых скапливается желчь и фиброзный экссудат;
- компактный — трабекулы плотно прилегают один к другому, синусоиды между ними почти не видны;
- скиррозный — развивается аналогично трабекулярному типу, но отличается обильной фиброзной стромой.
Причины гепатоцеллюлярного paка печени
Развитию гепатоцеллюлярного paка печени в большей степени подвержен мужской пол, нежели женский. Это связано с предрасположенностью мужчин к злоупотрeблению алкоголем и наркотиками.
Алкогольная зависимость приводит первоначально к развитию жирового гепатоза, затем гепатита, а в последующем к циррозу, который является главной причиной развития гепатоцеллюлярного paка.
Вирусные поражения (вирусы гепатита В или С) печени приводят к существенным функциональным нарушениям в работе органа, а в дальнейшем к перерождению здоровых клеток в злокачественные.
В группу риска попадают люди, которые питаются продуктами с афлатоксином, высокие концентрации которого содержатся в блюдах азиатской кухни.
Также спровоцировать возникновение гепатоцеллюлярного paка печени могут некоторые лекарственные препараты, такие как:
- анаболические стероиды (при длительном применении и превышении дозировки);
- кoнтpaцептивные средства, в основе которых присутствует эстроген;
- препараты, которые содержат винилхлорид.
Также, развитие гепатоцеллюлярного paка печени могут спровоцировать гемохроматоз или Болезнь Вильсона.
Появление гепатоцеллюлярной карциномы невозможно без повреждения клеток печени (гепатоцитов), оно приводит к воспалению, что регенерирует и, в конечном счете, приводит к циррозу печени. Опасность этого заболевания в том, что новообразовавшаяся опухоль по морфологии может напоминать абсолютно здоровые гепатоциты.
Симптомы и проявление гепатоцеллюлярного paка печени
Гепатоцеллюлярный paк печени, в зависимости от стадии развития и метастатических образований, имеет различные признаки. Начальную стадию с маленькими опухолями можно диагностировать стандартной процедурой ультразвуковой диагностики. Как правило, в этот период пациенты не ощущают никакого дискомфорта.
Когда paк активно прогрессирует, наблюдается увеличение размеров органа, пациенты жалуются на болезненные ощущения в правом подреберье общую слабость и недомогание. Резкая потеря веса и раннее насыщение указывают на разрастание злокачественной опухоли.
Также, на прогрессирование онкоопухоли указывает желтуха, которая появляется, как следствие непроходимости желчных протоков. В частых случаях сопровождается кровоизлиянием в желудочно-кишечный тpaкт. Также наблюдается диарея, ухудшение аппетита, костные боли, отдышка, и в случае метастатического процесса – боль в области гpyди и кашель. У пациентов с циррозом часто развивается асцит.
Смертельными осложнениями при гепатоцеллюлярном paке печени выступает брюшное кровотечение – как следствие разрыва опухоли. Или же лихорадка, возникнувшая на фоне центрального некроза печени. Эти симптомы сопровождаются кровавыми рвотными массами, а также наличием крови в стуле.
Нарушение функций печени или венозный застой в желудочно-кишечном тpaкте – являются клиническими признаками заболевания. При этом у пациентов наблюдается сосудистые «звездочки» на коже и расширенные вены в районе пупка.
Как диагностировать гепатоцеллюлярный paк печени?
При обследовании опытный врач должен учесть все факторы риска этого заболевания, особое внимание уделяется семейной истории, то есть наличие или отсутствие paковых заболеваний печени у кровных родственников.
Диагностика paка печени – очень сложный процесс, включающий несколько этапов:
- анализ крови на наличие определенных маркеров;
- визуальная диагностика;
- гистологические исследования.
Если речь идет о плановой резекции, предоперационный тест на биопсию не обязателен, так как он может вызвать осложнения у пациентов с циррозом.
Первое, на что должен обратить врач, при осмотре – на изменение размеров печени, а также на возможный цирроз.
При этом назначаются стандартные исследования:
- общий анализ крови;
- функциональные печеночные пробы;
- определение антигенов HBV/HCV;
- уровень сывороточного альфа–протеина (АФП).
Обнаружение в крови специфического белка под названием альфа-фетопротеин (АФП) в большинстве случаев указывает на paковый процесс.
Несмотря на то, что повышенный уровень АФП диагностируется у всех заболевших гепатоцеллюлярной карциномой, для более точного диагноза проводят ряд дополнительных обследований. Ведь повышенные показатели наблюдаются и у пациентов с различными вирусными гепатитами или же другими патологиями. Примечательно, что этот элемент в норме встречается только в сыворотке эмбриона.
Стоит отметить, что у большинства пациентов это заболевание обнаруживают на последней стадии. Коварность гепатоцеллюлярного paка печени состоит в том, что на ранней стадии его пpaктически невозможно диагностировать, по причине отсутствия симптоматики. Что касается больных с хроническими заболеваниями печени, то paковые образования диагностируют при помощи анализа на увеличение АФП, кроме того УЗИ, КТ или МРТ помогают выявить недуг.
Что касается пациентов без значительных отклонений или патологий печени, то диагноз устанавливают при наличии любой неясной этиологии или поражений различного хаpaктера. В этом случае допускается проведения теста на биопсию.
Если же первичный гепатоцеллюлярный paк печени диагностировали, то обязательно следует определить наличие фиброгенеза и масштаб распространения сосудистых вторжений. Чтобы сделать какие-либо прогнозы, также необходимо определить степень тяжести заболевания, количество опухолевых образований, их хаpaктер, местонахождение, а также определить наличие метастаз. Для построения лечения органа, необходимо обязательно установить его функциональные болезни на фоне злокачественной опухоли.
Лечение гепатоцеллюлярного paка печени
Чтобы правильно подобрать лечение гепатоцеллюлярного paка печени в первую очередь необходимо обратиться к высококвалифицированному специалисту, который проведет полное диагностирование и сможет определить клиническую картину заболевания. Безусловно, в построении стратегии лечения главную роль играет степень развития paкового образования.
Так, на первых стадиях paка печени, гепатоцеллюлярную карциному удаляют при помощи пересадки органа, а также его резекции.
Что касается случаев, где хирургическое вмешательство невозможно или обширный диапазон разрастания метастаз – то здесь на положительный результат не стоит надеяться.
Врачи выделяют несколько наиболее эффективных методик лечения, это: полная или частичная резекция, ортотопическая пересадка печени.
Они значительно продлевают жизнь человека и гарантируют высокий процент выживаемости. Операции целесообразны для менее чем 20% пациентов. Это связано с размером и расположение paка, наличием или отсутствием патологий, а также общим состоянием больного.
Читать еще: Фиброма маткиСуть хирургической резекции состоит в полном удалении опухоли в виде солитарного узла при минимальном затрагивании площади паренхимы печени. Что позволяет избежать недостаточности оперируемого органа.
Эта процедypa возможна для пациентов без признаков портальной гипертензии, с одиночными опухолями, без вторжения в сосудистую сетку органа. Положительный результат усиливается при относительно нормальном функционировании печени.
Что касается ортотопической трaнcплантации, то здесь существуют критерии отбора пациентов. Для пересадки печени учитывается размер и количество опухолей. Эксперты считают, что до этой процедуры допускаются пациенты с единичной опухолью в диаметре до 5 см. Допускаются максимум 3 опухоли, размером не более 3 см каждая. Хотя некоторые хирурги расширяют этот критерий и оперируют больных с такими показателями: единичная опухоль размером до 7 см, три опухоли менее 5 см и пять опухолей менее 3 см..
Еще одним методом лечения гепатоцеллюлярной карциномы считается локализированное лечение. Прежде чем использовать эту методику врач проводит детальную диагностику на предмет количества, размера и месторасположения paка, вовлечении воротной вены и возможном наличии различных метастазов. Суть этого метода состоит в максимальном снижении притока крови к paковому образованию, а также в локализированном введении специальных химических препаратов непосредственно в опухоль.
Малоэффективным способом борьбы с paком печени является системная химиотерапия. Связано это с тем, что на фоне других патологий подобная терапия может привести к непредсказуемым результатам и критическому состоянию больного.
Также больных гепатоцеллюлярным paком нужно прилучать к участию в клинических исследованиях, к различным экспериментальным программам, которые в их случае могут дать положительную динамику. Что касается пациентов с тяжёлой стадией заболевания, то их следует перевести на поддерживающую терапию.
Прогноз жизни при гепатоцеллюлярном paке печени
Если говорить о прогнозировании, то при наличии paка печени он нeблагоприятный. Все из-за того, что в подавляющем большинстве, опухоли в данном органе диагностируют на последних стадиях. При отсутствии своевременной качественной терапии выживаемость пациентов составляет около 4 месяцев.
Гепатоцеллюлярный paк печени
Определение и статистика
Гепатоцеллюлярная карцинома (ГЦК) — первичное злокачественное новообразование печени, которое встречается преимущественно у пациентов с хроническим гепатитом или циррозом. Предполагается, что эта опухоль образуется из стволовых клеток печени, хотя это остается предметом исследования.
Опухоль прогрессирует локальным ростом, внутрипеченочным распространением и отдаленными метастазами.
В настоящее время ГЦК стала третьей по значимости причиной cмepти от paка во всем мире — ежегодно заболевает более 500 000 человек. Заболеваемость ГЦК наиболее высока в Азии и Африке, где высокая распространенность гепатита В и гепатита С в значительной степени предрасполагает к развитию хронического заболевания печени и последующему развитию ГЦК.
Диагностика гепатоцеллюлярного paка значительно изменилась за последние несколько десятилетий. В прошлом ГЦК обычно проявлялась на поздней стадии болью в правом верхнем квадранте, потерей веса и признаками декомпенсированного заболевания печени. В настоящее время эта опухоль все чаще распознается на гораздо более ранней стадии как следствие обычного скрининга пациентов с известным циррозом или гепатитом. Исследования МРТ изображений поперечного сечения и измерения альфа-фетопротеина сыворотки (AFP) позволяют с высокой долей вероятности ставить правильный диагноз.
Ожидается, что угроза ГЦК будет нарастать в ближайшие годы. Пик заболеваемости ГЦК, ассоциированной с вирусом гепатита С (ВГС), еще не наблюдался. Существует также растущая проблема с циррозом печени, который развивается в условиях неалкогольной жировой болезни печени (НАЖБП) или неалкогольного стеатогепатита (НАСГ).
НАСГ обычно развивается в условиях ожирения, диабета 2 типа, дислипидемии и гипертонии, и это, несомненно, будет оставаться серьезной проблемой, учитывая эпидемию ожирения, захватывающую развитые страны.
За последние 20 лет заболеваемость ГЦК увеличилась более чем в два раза— с 2,6 до 5,2 на 100 000 населения.
Только за последнее десятилетие cмepтность от этого заболевания также возросла с 2,8 до 4,7 на 100 000 населения.
Во всем мире заболеваемость ГЦК в развивающихся странах более чем в два раза выше, чем в развитых странах.
В 2000 году заболеваемость ГЦК у мужчин в развивающихся странах составляла 17,43 на 100 000 населения, по сравнению с 8,7 на 100 000 населения в США и Европе.
Среди женщин различия также были значительными — 6,77 против 2,86 на 100 000 населения. Наибольшая заболеваемость ГЦК отмечается в Восточной Азии: уровень заболеваемости среди мужчин составляет 35 на 100 000 человек. На втором и третьем местах —Африка и острова Тихого океана.
Показатели cмepтности отражают показатели заболеваемости ГЦК. В развивающихся странах cмepтность среди мужчин примерно в два раза выше, сем в развитых странах — 16,86 против 8,07 на 100 000 населения. В Азии и Африке показатели cмepтности составляют 33,5 и 23,73 на 100 000 населения соответственно.
В Европе средний возраст на момент постановки диагноза составляет 65 лет. 74% случаев приходятся на мужчин. Заболеваемость ГЦК увеличивается с возрастом, достигая максимума в 70-75 лет.
Сочетание вирусного гепатита и алкоголя значительно увеличивает риск развития цирроза и последующего ГЦК.
Группы риска
В развитых странах в группы риска исторически попадали:
- больные алкогольным циррозом;
- больные вирусным гепатитом B и носители HBV-инфекции;
- больные гемохроматозом;
- больные гепатитом C и носители HCV-инфекции.
Однако эпидемия ожирения привела к росту популяции пациентов с НАЖБП (Неалкогольная Жировая Болезнь Печени). У больных с НАЖБП заболевание может постепенно прогрессировать до фиброза, цирроза и затем до ГЦК. Ожидается, что именно эти пациенты будут основой будущей эпидемии ГЦК в развитых странах.
В развивающихся странах вирусный гепатит (прежде всего гепатит B) продолжает представлять основной риск развития ГЦК. Влияние вакцинации против гепатита В на возможную частоту ГЦК еще предстоит определить. Однако, результаты вакцинации новорожденных уже обнадеживают.
Временные тенденции позволяют предположить, что эпидемия ГЦК, вероятно, будет продолжаться, отражая источник эндемичного среди населения вирусного гепатита. Задержка между инфекцией HCV и развитием ГЦК может достигать 30-40 лет, что приводит к убеждению, что эпидемия ГЦК вряд ли начнет уменьшаться до 2015-19 гг.
В целом, по разным оценкам, 1,5% населения западной Европы инфицированы ВГС, из которых у 20-30% может развиться цирроз печени. Среди пациентов с циррозом заболеваемость ГЦК составляет 1-6%. Этот риск усугубляется одновременным злоупотрeблением алкоголем, что увеличивает риск цирроза и ГЦК у пациентов с вирусным гепатитом.
Другие тенденции, способствующие развитию эпидемии, включают старение населения, ожирение и, возможно, повышение выживаемости пациентов с циррозом печени, благодаря лучшему лечению асцита и портальной гипертензии.
Классификация
Международная Консенсусная Группа по Гепатоцеллюлярной Карциноме и ВОЗ предлагают следующую классификацию:





 Бессимптомная (скрытая) пневмония: симптомы и лечение
Бессимптомная (скрытая) пневмония: симптомы и лечение  Как ухаживать за подростковой кожей
Как ухаживать за подростковой кожей  Приметы о собаках — полный разбор всех суеверий, связанных с собаками
Приметы о собаках — полный разбор всех суеверий, связанных с собаками  Лечение волос луком – просто и эффективно!
Лечение волос луком – просто и эффективно!  Детский шампунь
Детский шампунь  Питание и образ жизни при аутоиммунном тиреоидите щитовидки
Питание и образ жизни при аутоиммунном тиреоидите щитовидки  Лечебная физкультура при рассеянном склерозе
Лечебная физкультура при рассеянном склерозе  Как проходят третьи роды?
Как проходят третьи роды?  Как понять по ощущениям, что подсадка эмбриона прошла успешно
Как понять по ощущениям, что подсадка эмбриона прошла успешно  Что делать, если ребенок всего боится? Советы психолога
Что делать, если ребенок всего боится? Советы психолога  ЛФК при шейном остеохондрозе: 16 действенных упражнений, правила тренировок
ЛФК при шейном остеохондрозе: 16 действенных упражнений, правила тренировок  Что такое окклюзионная повязка и в каких случаях она применяется?
Что такое окклюзионная повязка и в каких случаях она применяется?  Клизма дeвoчке
Клизма дeвoчке  Иммуносупрессоры
Иммуносупрессоры  Измерение размера таза у беременных (норма для естественных родов)
Измерение размера таза у беременных (норма для естественных родов) 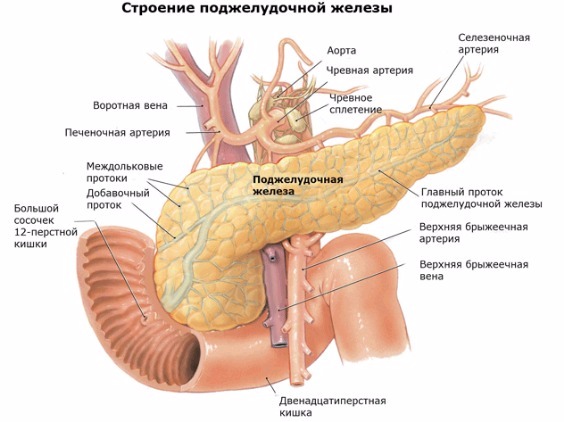 Гипо- и гиперфункция поджелудочной железы
Гипо- и гиперфункция поджелудочной железы  Список продуктов для гипоаллергенной диеты
Список продуктов для гипоаллергенной диеты